US Pharm. 2018;43(1): HS2-HS7.
abstrakt: kontinuální pozitivní tlak dýchacích cest (CPAP) je léčba volby pro středně těžkou až těžkou obstrukční spánkovou apnoe (OSA). Přibližně polovina všech pacientů s OSA nedodržuje léčbu CPAP kvůli problémům souvisejícím s maskou, vedlejším účinkům souvisejícím s léčbou, postoji pacienta nebo vnímanému nedostatku přínosu. Někteří pacienti, kteří netolerují léčbu CPAP, mohou mít anatomické problémy, které jsou přístupné operaci., U některých pacientů s OSA může být chirurgický zákrok alternativou nebo doplňkem léčby CPAP. Je nezbytné, aby lékárníci ve všech praktikách rozpoznali morbiditu a úmrtnost spojenou s OSA a seznámili se s možnostmi chirurgické léčby u vhodných kandidátů.
Obstrukční spánkové apnoe (OSA), společný chronické onemocnění, je způsobena ucpání horních cest dýchacích během rychlého pohybu očí (REM) spánku, které výsledky v chrápání, kyslík desaturations, narušení spánku, a významné morbidity a mortality.,1-3 obstrukce horních cest dýchacích nastává, když se měkké patro a/nebo jazyk zhroutí dozadu proti stěně hltanu kvůli ztrátě normálního svalového tonusu během REM spánku. Epidemiologické studie odhadují, že 2% až 4% dospělé populace má OSA, vybrané populace—muži, zvýšený BMI (30 nebo vyšší), věk 60 let a starší—více běžně postižených.1,3,4 předpokládá se, že tyto populace jsou vystaveny zvýšenému riziku obstrukce dýchacích cest, protože mají na začátku větší anatomické přeplnění horních dýchacích cest.,
zlatý standard pro OSA léčba je kontinuální pozitivní tlak v dýchacích cestách (CPAP) terapie (stálý průtok vzduchu čerpána nosem a/nebo ústy do dýchacích cest v plicích), který působí jako pneumatické dlahy udržet dýchací cesty patent během spánku. V důsledku nepohodlí masky, podráždění kůže, hluku nebo klaustrofobie však až 60% pacientů nedosáhne dlouhodobého dodržování.4,5 neošetřené OSA a nedodržení léčby CPAP je třeba brát vážně, protože tyto faktory zvyšují riziko více zdravotních komplikací (tabulka 1)., Tento článek bude diskutovat o chirurgických alternativách léčby CPAP u dospělých, jejich relativní účinnosti a roli lékárníka v poradenství dospělým pacientům s OSA, kteří zvažují operaci.

Diagnostika
American College of Physicians doporučuje screening OSA a získání polysomnogram (PSG) u pacientů s nevysvětlitelnými nebo nadměrná denní spavost., PSG současně zaznamenává mozkové vlny pacienta, nasycení kyslíkem, respirační úsilí, srdeční a dýchací frekvence a pohyby očí a nohou během spánku.3 OSA je potvrzena, pokud PSG vykazuje cyklickou obstrukci dýchacích cest s přidruženými kyslíkovými desaturacemi a spánkovými vzrušení. Závažnost onemocnění OSA může být posouzena pomocí indexu apnoe-hypopnea (AHI) a / nebo indexu respiračních poruch (RDI) z PSG ve spojení s Epworth Sleepiness Scale (ESS). V závislosti na stavu pojištění a dostupnosti může být v domě pacienta provedena upravená PSG., Domů spánku studie jsou tak přesné, jako PSG provádí ve spánkové laboratoři pro diagnostiku OSA (ale ne jiné poruchy spánku), ale cena je mnohem nižší.
nechirurgická léčba
účinná léčba OSA zahrnuje úbytek hmotnosti, CPAP a perorální spotřebiče. Protože obezita je rizikovým faktorem pro OSA, musí být úbytek hmotnosti součástí léčby OSA u pacientů s BMI vyšším než 25. Efektivní úbytek hmotnosti vede ke snížení hladin CPAP potřebných pro průchodnost dýchacích cest, což zlepšuje dodržování předpisů a u některých pacientů může potenciálně vyléčit OSA., Jak již bylo uvedeno výše, významný počet pacientů nakonec opustí léčbu CPAP. Překážky dodržování CPAP zahrnují problémy související s maskou (úniky vzduchu, oděr kůže, nepohodlí masky), vedlejší účinky související s léčbou (nazální kongesce, suché hrdlo, časté probuzení, stížnosti od partnera postele) a postoj pacienta, úroveň znalostí a vnímané výhody a rizika.,6.
Ústní spotřebiče, jako jsou čelisti-přemístění spotřebiče a jazyk-upevňovací zařízení—které se nosí během spánku—předem čelisti a/nebo jazyka, čímž se rozšíření horních cest dýchacích a snižuje collapsibility dýchacích cest. Protože tato zařízení snižují AHI a RDI více než placebo, ale méně než CPAP, jsou považována za terapii druhé linie.1,7 další zařízení (nosní proužky a ventily) byly studovány méně důsledně a zdá se, že nabízejí malý přínos pro pacienty OSA.,
pokud jde o farmakologickou léčbu, modafinil se doporučuje k léčbě nadměrných příznaků ospalosti během dne, ke kterým dochází navzdory dodržování účinné léčby CPAP. Lokální nosní kortikosteroidy (např. flutikason) jsou užitečným doplňkem k usnadnění dodržování CPAP u pacientů s alergickou rýmou.6,8,9 byly studovány Vícenásobné terapie—selektivní inhibitory zpětného vychytávání serotoninu, protriptylin, teofylin, anticholinergika a estrogen, ale postrádají účinnost a nedoporučují se pro OSA. Doplňkový kyslík se nedoporučuje jako primární léčba OSA., Ačkoli cyklické kyslíkové desaturace se vyskytují v důsledku OSA, doplňkový kyslík neléčí obstrukci dýchacích cest, ani obecně neupravuje epizody hypoxie.
Klinické lékárníci mohou optimalizovat pohodu OSA pacientů do poradny na spánkové hygieny, včetně vyhýbání se alkoholu a jiných sedativ; odrazuje použití noneffective terapií uvedených výše; a podpora CPAP souladu.1,5
chirurgické možnosti
pokud pacient nemůže tolerovat terapii CPAP nebo zůstává symptomatický navzdory dodržování, je třeba zvážit chirurgickou korekci dýchacích cest., Chirurgické zákroky pro OSA se snaží zmírnit příznaky zlepšením síly horních dýchacích cest a snížením závažnosti obstrukce dýchacích cest. Ačkoli většina chirurgických zákroků pro OSA je spojena se zlepšenými klinickými výsledky (u příznaků, kardiovaskulárního rizika, nehod motorových vozidel, kvality života a úmrtnosti), obecně se nepovažují za léčebné.1 chirurgie je první volbou pro léčbu OSA u dětí, ale je považována za poslední možnost pro dospělé.,
Chirurgické kandidáty patří děti s OSA, dospělí netolerantní k CPAP nebo ústní spotřebiče, dospělí s anatomickou zúžení hltanu (např., tonzilární hypertrofie, macroglossia, retrognathia), dospělí s anatomickými prvky, které narušují řádné CPAP maska fit, dospělí, kteří odmítají nosit CPAP zařízení, a ti, co nemají žádné kontraindikace anestezie nebo chirurgického zákroku. Chirurgie je obecně vyhrazena pro pacienty s těžkou OSA, protože poměr rizika a přínosu se zvyšuje se závažností základního onemocnění.,10
jak již bylo uvedeno, obezita je významným rizikovým faktorem pro OSA a musí být řešena při léčbě těchto pacientů. Bariatrická chirurgie může být doplňkovou léčbou u morbidně obézních pacientů; chirurgická ztráta hmotnosti se však obvykle zlepšuje, ale neléčí OSA těchto pacientů. OSA se může opakovat nebo zhoršovat s pooperačním přírůstkem hmotnosti a obvykle se vyskytuje roky po operaci.10
pacientům, kteří zvažují chirurgický zákrok, musí být poskytnuty informace o míře chirurgické úspěšnosti a možných komplikacích postupu.,10 zvolený postup(y) musí být individualizován na základě jedinečné anatomie pacienta a hlavní příčiny kolapsu horních dýchacích cest. Chirurgické možnosti se mohou zaměřit na nápravu anatomie nosní dutiny, nosohltanu, orofaryngu a/nebo hypofaryngu, stejně jako zcela obcházet normální dýchacích cest. Shrnutí chirurgických zákroků, jejich relativní úspěšnost, a jejich potenciální komplikace se objeví v tabulce 2.,
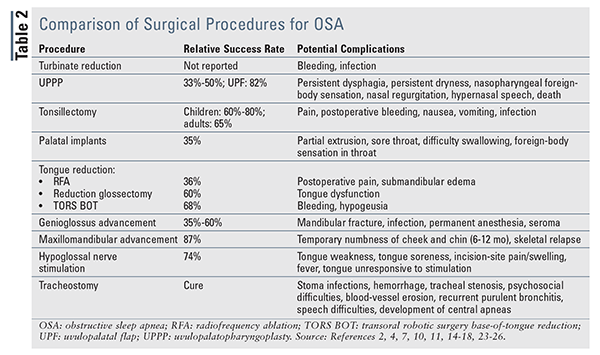
Nosní Postupy
Nosní postupy jsou prováděny na snížení nosní blokády způsobené kosti, chrupavky, nebo zbytnělé tkáně.4,7 Tyto postupy nelze vyléčit OSA, protože původ apnoe je úplná obstrukce hltanu; poněkud, oni jsou přídavky, které zlepšují dýchání a aby CPAP snesitelnější. Při kombinaci s CPAP umožňují nosní postupy snížení síly CPAP, zvýšení shody CPAP a zlepšení skóre ESS.,11,12 nejčastější nosní chirurgie je snížení skořepy, který, podle debulking zbytnělé turbinates (kosti vyčnívající do nosní dýchání průchod), snižuje odpor dýchacích cest při zachování normální skořepy funkce.13 Radiofrekvenční turbinate snížení je minimálně invazivní strategie pro debulking, že může být provedena v lokální anestezii v ordinaci lékaře.
Uvulopalatofaryngoplastika
Uvulopalatofaryngoplastika (UPPP) je nejčastějším chirurgickým zákrokem pro OSA., Tato metoda odstraňuje přebytečnou tkáň z měkkého patra a hltanu, které jsou společné stránky obstrukce u mnoha pacientů. Tato operace vyžaduje přenocování a doba zotavení může být prodloužena.4
i když UPPP je často používán u pacientů s mírnou až středně závažnou OSA, její úspěšnost je relativně nízká (33%-50%) a jeho účinnost se časem snižuje.2,4,14 jedna studie zjistila, že po postupu byla AHI snížena pouze o 33% a RDI zůstala relativně vysoká při přibližně 30 probuzení za hodinu.,14 Další studie zjistila, že i když 90% UPPP-léčených pacientů se projevilo zlepšení v chrápání pacienta-hlášeny výsledky byly mnohem méně působivé, s 27% pacientů vnímá dobrou odezvu, 34% vnímání špatná odpověď, a 30% hlášení zhoršily příznaky po operaci.2,7
jiné formy upp ukázaly variabilní míru odezvy. Uvulopalatální klapka (UPF), ve které je slizniční a submukózní tuková tkáň odstraněna z mandlí a měkkého patra, vedla v omezených studiích k úspěšnosti 82%.,15 UPF prokázala příznivé reakce, ale laserem podporovaná uvulopalatoplastika by se měla vyhnout na základě zpráv o pooperačním edému a otoku horních cest dýchacích vyžadujících naléhavou tracheostomii.4,10,14
tonzilektomie
tonzilektomie a adenoidektomie jsou dalšími nejčastěji prováděnými postupy. Nejčastěji se používají u dětí a měly by být považovány za možnosti první linie v pediatrických populacích.4 tyto postupy jsou považovány za bezpečné a účinné u dětí starších 2 let, s mírou vyléčení kolem 60% až 80%.,4 tonzilektomie může být také provedena u dospělých s tonzilární hypertrofií. Metaanalýza, která zkoumala tonzilektomie u dospělých pacientů s tonzilární hypertrofií, ukázala 65% snížení AHI a také zlepšení skóre ESS.16
Patrový Implantáty
Měkké patro implantát chirurgie, také známý jako Pilíře postup je minimálně invazivní strategie pro léčbu chrápání a mírné případy OSA.10 tři polyesterové tyče jsou umístěny v měkkém patře, kde iniciují zánětlivou reakci v okolních měkkých tkáních., Výsledná fibróza vede k ztuhnutí měkkého patra a sníženému kontaktu mezi patrem a zadní částí hltanu během spánku (tj. Tento postup může být proveden v lokální anestézii. Jedna metaanalýza ukázala 35% snížení AHI a zlepšení skóre ESS.14
hypofaryngeální postupy
u OSA může jazyk způsobit obstrukci, pokud se během spánku příliš zhroutí dozadu nebo pokud je základna jazyka mimořádně velká. To přispívá k zablokování, zejména u pacientů, kteří spí na zádech., Dostupné postupy mohou snížit velikost jazyka nebo jej posunout dopředu z dýchacích cest.4
postupy redukce jazyka zahrnují radiofrekvenční ablaci (RFA), redukční glossektomii a transorální robotickou chirurgickou redukci báze jazyka (TORS BOT). Tyto postupy se provádějí u pacientů s mírnou až středně závažnou OSA, kteří nemohou tolerovat nebo nejsou ochotni dodržovat léčbu CPAP.10 RFA používá elektrokauterii, která pomáhá odhalit jazyk. To je považováno za minimálně invazivní, ale vyžaduje se více ošetření během několika týdnů.,4,7 RFA léčí obstrukci pouze u 36% pacientů, ale jeho největším přínosem je snížení chrápání.4,7 redukční glossektomie, která zahrnuje chirurgické debulkování jazyka, výrazně zlepšuje skóre AHI a ESS s chirurgickou úspěšností 60%.17 po operaci však může být ovlivněna chuť a pocit.2 konečně, relativně nový TORS BOT pomáhá snížit velikost základny jazyka pomocí operativního debulkingu asistovaného chirurgickým robotickým zařízením. TORS BOT prokázal zlepšení skóre AHI a ESS a má hlášenou chirurgickou úspěšnost 68%.,18
Genioglossus povýšení, nejčastěji prováděné jazyk-pokrok, postup, zahrnuje pohybující se genioglossus svalové dopředu stabilizovat jazyk základní anteriorně, tím zvětšení retrolingual dýchacích cest.4 tento postup je podobný manévru čelisti používanému při intubaci nebo provádění kardiopulmonální resuscitace.4 postup je považován za minimálně invazivní a může být prováděn ambulantně. Bylo hlášeno zlepšení denní ospalosti a kvality života a úspěšnost se pohybuje od 35% do 60%.,2,4 Genioglossus povýšení není určen pro morbidně obézní pacienty nebo pro ty, kteří s abnormální vývoj čelisti nebo těžké OSA (AHI >30), stejně jako vysoká míra selhání byly hlášeny v těchto populacích.2,7
Maxilomandibulární Advancement
Maxilomandibulární advancement (MMA) používá simultánní rozvoj horní čelisti a dolní čelisti zvětšit retrolingual dýchacích cest.,4,10 je indikován k léčbě těžké nebo refrakterní OSA u pacientů, kteří netolerují nebo nejsou ochotny dodržovat CPAP, selhala předchozí chirurgické léčby, nebo mají významné maxilomandibulární nedostatek.4,10 ačkoli MMA má jednu z nejvyšších rychlostí účinnosti (87%) všech chirurgických možností, měla by být zvážena pouze v extrémních případech, protože může způsobit dramatické změny ve fyzickém vzhledu.7 studií ukázalo, že MMA udržovala klinický úspěch, přičemž 90% pacientů udržovalo terapeutický přínos po 51 měsících.19 jedna studie výsledků orientovaných na pacienta ukázala, že 93.,3% pacientů mělo také zlepšení kvality života, včetně produktivity, sociálních výsledků a úrovně fyzické aktivity.20
Podjazykový Nerv Stimulace
nejnovější chirurgické léčby OSA je podjazykový nerv stimulace, při které impulsní generátor je implantaci do hrudní stěny. Generátor je elektrické vedení, které smysly brániční kontrakce a současně posílá impulz dolů na druhou stopu, která se aktivuje genioglossus svalové přes podjazykový nerv., Tato elektrická stimulace způsobuje kontrakci faryngálních struktur během inspiračního úsilí, čímž zabraňuje kolapsu dýchacích cest a udržuje ventilaci.21,22 včasné výsledky jsou slibné, včetně zlepšení v AHI, nasycení kyslíkem, a ESS skóre na 3 a 6 měsíce.21 dlouhodobé sledování ukázalo trvalý úspěch u 74% pacientů; skóre AHI zůstalo významně sníženo po 12 a 36 měsících.22,23 chirurgie a komplikace související s přístrojem postihují 2% pacientů po operaci.,22
tracheostomie
tracheostomie je jedinou skutečně léčebnou léčbou OSA, protože zcela obchází horní dýchací cesty, včetně anatomických nebo fyziologických překážek.4 Tato operace je invazivní a znetvořující a může mít psychosociální dopad na život pacienta. Významně však snižuje AHI a zároveň trvale zlepšuje skóre ESS, což vede ke snížení úmrtnosti ve srovnání s neléčenými kohortami OSA.,24 Trvalé tracheostomie je možnost pro morbidně obézní pacienty s souběžné obezita syndrom hypoventilace u pacientů s významnou kraniofaciální anomálie, a OSA pacientů, u kterých selhala jiná nonsurgical a chirurgické léčby.
Role Lékárníka
Lékárníci, jako jeden z nejvíce přístupné zdravotnické pracovníky, hrají důležitou roli ve vzdělávání pacientů, lék řízení, a nemoc-státní správa., Lékárníci mohou zvýšit povědomí o OSA, navrhnout screening lékaře pacientům s charakteristickými komorbiditami (tabulka 1) a podporovat dodržování léčby CPAP. Lékárnické poradenství pro pacienty s OSA zahrnuje podporu odvykání kouření, hubnutí, cvičení, správné výživy, hygieny spánku a dodržování léků nebo terapie CPAP. I když není přímo zapojen do rozhodnutí usilovat o chirurgické terapie pro OSA, lékárník může mít významný vliv na výsledky tím, že pomáhá pacientům pochopit jejich možnosti mimo konvenční CPAP terapii.,
závěr
při zvažování léčby OSA by měl být použit postupný přístup. Takový algoritmus postupuje od samotného CPAP k CPAP s perorálními zařízeními a / nebo léky a nakonec k chirurgickým zákrokům. Obecně by se měla pokusit o chirurgickou korekci struktur v nosu, hltanu, mandlích a jazyku před invazivnějšími postupy, jako je stimulace MMA a hypoglossálního nervu. Tracheostomie by měla být poslední volbou u závažných onemocnění nebo u pacientů s refrakterním léčením., Po operaci hrají lékárníci důležitou roli při hodnocení komplikací a přínosů léčby a v poradenství o dalším používání CPAP na základě nízké míry vyléčení chirurgických zákroků. Pooperační studie spánku by měly být prováděny uvážlivě, aby bylo možné posoudit recidivující onemocnění a přehodnotit vhodnost nastavení terapie CPAP.4
1. Epstein LJ, Kristo D, Strollo PJ Jr, et al. Klinické pokyny pro hodnocení, řízení a dlouhodobou péči o obstrukční spánkovou apnoe u dospělých. J Clin Spánek Med. 2009;5:263-276.
2. Mehra P, Wolford LM., Chirurgická léčba obstrukční spánkové apnoe. Proc (Bayl Univ Med Cent). 2000;13:338-342.
3. Qaseem A, Dallas P, Owens DK, et al. Diagnóza obstrukční spánkové apnoe u dospělých: pokyn klinické praxe z Americké lékařské fakulty. Ann Stážistka Med. 2014;161:210-220.
4. Won CH, Li KK, Guilleminault C. chirurgická léčba obstrukční spánkové apnoe: horní dýchací cesty a maxillomandibulární chirurgie. Proc Am Thorac Soc. 2008;5:193-199.
5. Qaseem A, Holty JE, Owens DK, et al., Řízení obstrukční spánkové apnoe u dospělých: pokyn klinické praxe z Americké lékařské fakulty. Ann Stážistka Med. 2013;159:471-483.
6. Morgenthaler TI, Kapen S, Lee-Chiong T, et al. Parametry praxe pro lékařskou terapii obstrukční spánkové apnoe. Spánek. 2006;29:1031-1035.
7. Carvalho B, Hsia J, Capasso R. chirurgická léčba obstrukční spánkové apnoe: přehled. Neurotherapeutika. 2012;9:710-716.
8. Wickwire EM, Lettieri CJ, Cairns AA, Kolop NA. Maximalizace pozitivního dodržování tlaku dýchacích cest u dospělých: přístup zdravého rozumu. Hruď. 2013;144:680-693.
9., Au TH, Castillo SL, Morrow LE, Malesker MA. Obstrukční spánková apnoe a kontinuální pozitivní tlak dýchacích cest: primer pro lékárníky. My Pharm. 2015;40(1):30-33.
10. Aurora RN, Casey KR, Kristo D, et al. Praktické parametry pro chirurgické modifikace horních dýchacích cest pro obstrukční spánkovou apnoe u dospělých. Spánek. 2010;33:1408-1413.
11. Ishii L, Roxbury C, Godoy a, et al. Zlepšuje nosní chirurgie OSA u pacientů s nosní obstrukcí a OSA? Metaanalýza. Otolaryngol Krku Surg. 2015; 153: 326-333.
12. Camacho M, Riaz M, Capasso R, et al., Účinek nosní chirurgie na nepřetržité pozitivní použití tlakových zařízení dýchacích cest a terapeutické léčebné léčebné tlaky: systematický přehled a metaanalýza. Spánek. 2015;38:279-286.
13. Grymer LF, Illum P, Hilberg O Septoplastice a kompenzační dolní skořepy hypertrofie: randomizovaná studie hodnotila pomocí akustické rhinometry. J Laryngol Otol. 1993;107:413-417.
14. Caples SM, Rowley JA, Prinsell JR, et al. Chirurgické modifikace horních cest dýchacích pro obstrukční spánkovou apnoe u dospělých: systematický přehled a metaanalýza. Spánek. 2010;33:1396-1407.
15. Li HY, Li KK, Chen NH, Wang PC., Modifikovaná uvulopalatofaryngoplastika: rozšířená uvulopalatální klapka. Am J Otolaryngol. 2003;24:311-316.
16. Camacho M, Li D, Kawai M, et al. Tonzilektomie pro dospělé obstrukční spánkové apnoe: systematický přehled a metaanalýza. Laryngoskop. 2016;126:2176-2186.
17. Murphey AW, Kandl JA, Nguyen SA, et al. Účinek glossektomie pro obstrukční spánkovou apnoe: systematický přehled a metaanalýza. Otolaryngol Krku Surg. 2015; 153: 334-342.
18. Miller SC, Nguyen SA, Gillespie MB, et al., Transorální robotická základna redukce jazyka pro obstrukční spánkovou apnoe: systematický přehled a metaanalýza. Laryngoskop. 2017;127:258-265.
19. Riley RW, Powell NB, Li KK, et al. Chirurgie a obstrukční spánková apnoe: dlouhodobé klinické výsledky. Otolaryngol Krku Surg. 2000;122: 415-421.
20. Lye KW, Waite PD, Meara D, Wang D. hodnocení kvality života maxillomandibulární chirurgie pro léčbu obstrukční spánkové apnoe. Jiří Maxilofac Surg. 2008; 66:968-972.
21. Certal VF, Zaghi S, Riaz M, et al., Hypoglossální nervová stimulace při léčbě obstrukční spánkové apnoe: systematický přehled a metaanalýza. Laryngoskop. 2015;125:1254-1264.
22. Strollo PJ Jr, Soose RJ, Maurer JT, et al. Stimulace horních cest dýchacích pro obstrukční spánkovou apnoe. N Engl J Med. 2014;370:139-149.
23. Woodson BT, Soose RJ, Gillespie MB, et al. Tříleté výsledky stimulace kraniálního nervu pro obstrukční spánkovou apnoe: hvězdná studie. Otolaryngol Krku Surg. 2016; 154: 181-188.
24. Camacho M, Certal V, Brietzke SE, et al., Tracheostomie jako léčba dospělé obstrukční spánkové apnoe: systematický přehled a metaanalýza. Laryngoskop. 2014;124:803-811.
25. Levring-Jäghagen E, Nilsson ME, Isberg a. přetrvávající dysfagie po uvulopalatoplastika provádí s ocelovým skalpelem. Laryngoskop. 1999;109:86-90.
26. Woodson BT, Robinson S, Lim HJ. Transpalatální pokrok pharyngoplasty výsledky ve srovnání s uvulopalatopharyngoplasty. Orolaryngol Krku Surg. 2005;133: 211-217.