Sfondo
L’iperparatiroidismo primario (PHPT) è la terza malattia endocrina più comune. È causato da un singolo adenoma paratiroideo nell ‘ 85% al 90% dei casi. La carenza di vitamina D (VDD) è un risultato comune nel PHPT con un’incidenza variabile in letteratura dal 53% al 77%. Lo scopo del nostro studio è quello di descrivere una coorte di pazienti con PHTP con e senza VDD.,
Metodi
Studio retrospettivo da un database prospettico di pazienti con PHPT trattati dal nostro gruppo tra gennaio 2015 e luglio 2017. L’operazione eseguita è stata un’esplorazione bilaterale del collo attraverso un’incisione di due centimetri con paratiroidectomia radioguidata. Le caratteristiche dei pazienti sono state ottenute e analizzate dalle cartelle cliniche elettroniche. I pazienti senza cartelle cliniche complete non sono stati inclusi nel nostro studio., Tutti i dati sono stati raccolti in modo non identificabile in conformità con i principi delineati nella Dichiarazione di Helsinki e come richiesto per l’approvazione del nostro comitato di revisione istituzionale.
Risultati e discussione
Sono stati inclusi un totale di 50 pazienti con PHPT, quattro quinti erano donne e un quinto erano uomini; l’età media dei pazienti nel nostro studio era di 56,7 anni. Il PTH preoperatorio medio era 97 pg / ml con un significativo valore postoperatorio diminuito (tutti i pazienti erano guariti, livelli normali di calcio e PTH 12 mesi dopo l’operazione). Il calcio preoperatorio medio era 10.,2 mg / dl. Trentacinque pazienti (70%) avevano VDD preoperatorio prima dell’intervento chirurgico e avevano un’esacerbazione soggettiva dei loro sintomi di PHPT quando la vitamina D stava dando per cercare di correggere il deficit. Il livello medio di vitamina D preoperatoria (VD) era di 27,5 ng/dl e a otto settimane dall’intervento era di 29,1 ng/dl (intervallo: da 13,2 a 50). La relazione sulla patologia ha mostrato che quasi l ‘ 88% dei casi era causato da adenomi singoli o doppi (76% da adenoma singolo) e 12% da ghiandole iperplasiche.,
Conclusione
Nella nostra serie, quasi tutti i nostri pazienti con PHPT avevano un adenoma singolo o doppio e non quattro iperplasia delle ghiandole. VDD migliorato senza integrazione VD dopo la cura del PHPT. Questi risultati suggeriscono che la VDD non causa PHPT a causa della bassissima incidenza di iperplasia delle quattro ghiandole.
Parole chiave
Iperparatiroidismo, carenza di vitamina D, adenoma paratiroideo
Introduzione
La sovrapproduzione di ormone paratiroideo (PTH), chiamato iperparatiroidismo (HPT), può essere classificato come primario, secondario o terziario ., Iperparatiroidismo primario (PHPT) deriva da una sovrapproduzione non regolamentata di PTH da una ghiandola paratiroidea anormale o ghiandole . La prevalenza di PHPT è aumentata dall’avvento dei test di laboratorio di routine che interessano da una a sette persone ogni 1000 persone all’anno (la prevalenza è aumentata dallo 0,1% allo 0,4%) negli Stati Uniti d’America . È la terza diagnosi endocrina più comune e la causa più comune di ipercalcemia in ambito ambulatoriale ., La stragrande maggioranza dei pazienti con PHPT ha un’età superiore ai 45 anni, con un’età media alla diagnosi compresa tra 52 e 59 anni . Il rischio di sviluppare PHPT è cinque volte più alto nelle donne che negli uomini con il rapporto femmina-maschio di 3 a 4: 1 . La maggior parte dei casi (dall ‘ 85% al 90%) di PHPT sono secondari a un singolo adenoma paratiroideo . La diagnosi di PHPT viene solitamente effettuata biochimicamente con la combinazione di ipercalcemia e un livello di PTH elevato o inappropriatamente normale ., La carenza di vitamina D (VDD) è un risultato molto comune nei pazienti con PHPT, con un’incidenza riportata che varia tra il 53% e il 77% dei casi . Abbiamo definito la carenza di vitamina D sulla base di un documento di Norman, et al. , in cui ha definito l’intervallo normale superiore a 35 ng / ml in serie di oltre 10.000 pazienti con PHPT provato. C’è un equivoco che i pazienti con ipercalcemia, livelli elevati di PTH e VDD che l’origine del livello elevato di PTH e del livello di calcio è secondaria ai bassi livelli di vitamina D., Lo scopo del nostro studio è descrivere una coorte di pazienti con PHPT con o senza VDD e dimostrare che la stragrande maggioranza dei pazienti con PHPT (dimostrato con biopsia della ghiandola paratiroidea anormale) ha una malattia a singola ghiandola con VDD e non iperplasia a quattro ghiandole come ci si poteva aspettare se l’origine del PHPT fosse la VDD.
Materiali e metodi
Questo è uno studio retrospettivo da un database prospettico di pazienti con PHPT trattati dal nostro gruppo da gennaio 2015 a luglio 2017 presso l’American British Cowdray Medical Center di Città del Messico., L’operazione eseguita dal nostro gruppo consisteva in un’esplorazione bilaterale del collo attraverso un’incisione di due centimetri e una paratiroidectomia radioguidata come descritto in precedenza da vari autori . Continuiamo ad usare i livelli intraoperatori di PTH (linea di base, 10 e 20 minuti dopo una resezione) . I dati demografici dei pazienti ottenuti dalle nostre cartelle cliniche elettroniche includevano età, sesso, preoperatoria, 24 ore, 8 settimane di calcio sierico postoperatorio e livelli di PTH. Sono stati esaminati anche i livelli preoperatori e postoperatori di vitamina D e i risultati della patologia., I dati sono stati analizzati calcolando le frequenze assolute e relative, misura della tendenza centrale in base alle variabili. I pazienti senza cartelle cliniche complete non sono stati inclusi. Tutti i dati sono stati raccolti in modo non identificabile in conformità con i principi delineati nella Dichiarazione di Helsinki e come richiesto per l’approvazione del nostro comitato di revisione istituzionale .
Risultati
Nel nostro studio sono stati inclusi un totale di 50 pazienti con PHPT. Quattro quinti dei pazienti erano femmine e un quinto erano maschi; l’età media alla diagnosi per la nostra popolazione in studio era 56.,7 anni (range: da 29 a 87). Il PTH preoperatorio medio era 97 pg / ml (intervallo: da 26,5 a 247), il valore postoperatorio di 24 ore era 38,7 pg/ml e a otto settimane dall’intervento 55,2 pg/ml. Il livello medio di calcio preoperatorio era di 10,2 mg / dl (intervallo: da 8,8 a 11,9), a 24 ore e otto settimane dopo l’intervento era rispettivamente di 8,6 mg/dl e 9,4 mg/dl. Trentacinque pazienti (70%) avevano VDD preoperatorio prima dell’intervento chirurgico e avevano un’esacerbazione soggettiva dei loro sintomi di PHPT quando la correzione era stata tentata prima dell’intervento. Il livello medio di VD preoperatoria era di 27,5 ng / dl e a otto settimane dall’intervento era di 29.,1 ng / dl (intervallo: da 13,2 a 50). Il rapporto finale sulla patologia ha mostrato che quasi l ‘ 88% dei casi era causato da un singolo o doppio adenoma (76% dei casi da un singolo adenoma) e il 12% dei casi da iperplasia a quattro ghiandole.
Discussione
Il PHPT è definito come ipercalcemia o livelli di calcio sierico ampiamente fluttuanti derivanti dalla secrezione inappropriata o autogena di PTH da parte di una delle più ghiandole paratiroidi in assenza di stimoli noti o riconosciuti . Circa 100.000 nuovi casi all’anno sono segnalati negli Stati Uniti ., L’origine esatta del PHPT è sconosciuta, sebbene l’esposizione a radiazioni ionizzanti terapeutiche a basse dosi e la predisposizione familiare rappresentino alcuni casi . Varie aberrazioni genetiche sono state identificate nello sviluppo del PHPT, incluse anomalie nei geni soppressori del tumore e nei proto-oncogeni. Alcune mutazioni del DNA nella cellula paratiroidea possono conferire un vantaggio proliferativo rispetto alle normali cellule vicine, consentendo così la crescita clonale ., Grandi popolazioni di queste cellule alterate contenenti la stessa mutazione all’interno del tessuto paratiroideo iperfunzionante suggeriscono che tali ghiandole sono il risultato dell’espansione clonale . La maggior parte dei casi di PHPT sono sporadici, tuttavia, PHPT si verifica anche all’interno dello spettro di una serie di disturbi ereditari come sindromi neoplasia endocrina multipla (UOMINI), UOMINI di tipo 1 (sindrome di Wermer) , UOMINI di tipo 2A (sindrome di Sipple) , isolato HPT familiare , e HPT familiare con sindrome mascella-tumore . Tutti questi sono ereditati in modo autosomico dominante.,
Indipendentemente da ciò che riporta la maggior parte della letteratura, il PHPT è sintomatico in oltre il 95% dei casi se viene prestata un’attenzione adeguata ai sintomi e ai segni sottili che questa malattia può produrre a causa dei livelli di calcio fluttuanti . Il PHPT viene diagnosticato biochimicamente con la combinazione di ipercalcemia e livelli di PTH elevati o inappropriatamente normali . La maggior parte dei pazienti con PHPT avrà concomitante VDD, con un’incidenza riportata che varia tra il 53% e il 77% dei casi . Nel nostro serio 70% dei nostri pazienti (35 pazienti) aveva VDD preoperatorio., Ciò si confronta con una serie pubblicata da Norman, et al. . In queste serie di più di 10.000 pazienti con PHPT dimostrato ha rilevato che il 77% dei pazienti aveva livelli di vitamina D 25 OH inferiori a 30 ng/ml (intervallo normale superiore a 35 ng/ml), il 36% aveva livelli inferiori a 20 ng/ml e nessuno dei pazienti aveva livelli elevati di vitamina D 25 OH. La VDD è qualcosa da aspettarsi nei pazienti con PHPT con un valore medio di 22,4 ng / ml . Nel nostro studio il 70% dei nostri pazienti aveva VDD preoperatorio prima dell’intervento chirurgico con un livello medio di VD preoperatoria di 27,5 ng/dl., I pazienti nella nostra coorte con VDD hanno avuto un’esacerbazione soggettiva dei loro sintomi PHPT quando la correzione è stata tentata preoperativamente. Questi pazienti avevano ipercalcemia e VDD, di solito non sostituiamo VDD in pazienti con ipercalcemia palese.
Fuller Albright nel 1930 e 1940 eseguita quantità completa di ricerca sulla fisiologia delle ghiandole paratiroidi, aumentando la nostra comprensione della complessa interazione e omeostasi del metabolismo del calcio ., Tuttavia, non è stato fino al 1960 che l’importanza della vitamina D nella malattia paratiroidea è stata riportata in un caso con osteomalacia concomitante e PHPT . È stato riportato che la VDD colpisce circa il 14% della popolazione adulta sana durante il periodo invernale . Come accennato in precedenza VDD e PHPT sono relativamente comuni, in uno studio di Kantorovitch, et al. , comprendendo 229 pazienti riferiti per valutazione di densità minerale ossea bassa (BMD) ha rivelato una prevalenza di 2.2% per VDD co-esistente e PHPT nella loro coorte. La VDD sembra influenzare la gravità del PHPT. Silverberg, et al., , ha valutato la correlazione dei livelli di vitamina D sulla gravità della malattia in 124 pazienti con PHPT. Quelli con i livelli più bassi di vitamina D (25-hidroxy vitamina D/25 OHD) avevano concentrazioni più elevate di PTH e un maggiore turnover osseo negli studi di biopsia. In un altro studio su 148 pazienti con PHPT, Rao, et al. , ha mostrato una correlazione inversa tra siero 25-OHD e peso della ghiandola paratiroidea. La presenza di adenomi paratiroidei più grandi nei pazienti con PHPT con VDD può spiegare l’aumento della gravità della malattia .,
I paesi occidentali nel 20 ° secolo hanno avuto miglioramenti significativi nella supplementazione di vitamina D, che portano a un cambiamento nella presentazione clinica del PHPT . L’osteite fibrosa cistica (osservata in meno del 5% dei casi di PHPT) è diventata una rara manifestazione della malattia e i livelli di PTH e il peso degli adenomi paratiroidei sono diminuiti drasticamente . La relazione tra VDD e PHPT è evidente su due livelli separati. In primo luogo, indipendentemente dalla gravità clinica del PHPT, la malattia sembra essere più grave in quelli con VDD concomitante., In secondo luogo, la VDD sembra essere più comune nei pazienti con PHPT che nelle popolazioni geograficamente abbinate . L’associazione tra VDD e PHPT ha chiare implicazioni. La concomitante VDD e PHPT può causare la caduta del livello di calcio sierico nel range di normalità (PHPT normocalcemico), che può portare a difficoltà diagnostiche .
C’è un equivoco che i pazienti con ipercalcemia, livelli elevati di PTH e VDD che l’origine del livello elevato di PTH e del livello di calcio è secondaria ai bassi livelli di vitamina D. I bassi livelli di vitamina D NON causano alti livelli di calcio sierico ., L’idea che VDD, provoca una diminuzione nei livelli di calcio sierico (a causa della diminuzione dell’assorbimento intestinale) e che questa diminuzione nel siero concentrazione di calcio porterà ad un’attivazione di tutte e quattro le ghiandole paratiroidi, con successivo di quattro ghiandola iperplasia paratiroidea portando ad un aumento nella secrezione di PTH promozione di ipercalcemia, dovrebbe essere riconsiderata (Figura 1). Norman, et al., , ha rivelato che il 98% dei pazienti nel loro studio che avevano PHPT con VDD concomitante aveva un adenoma paratiroideo e solo il due per cento aveva iperplasia della ghiandola paratiroidea confutando il pensiero corrente mostrato in (Figura 1). Ciò si è verificato nella nostra popolazione di studio in cui il rapporto finale sulla patologia ha mostrato che quasi l ‘ 88% dei casi è stato causato da un adenoma singolo o doppio (76% dei casi da un singolo adenoma) e 12% dei casi da iperplasia a quattro ghiandole.
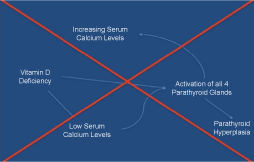 Figura 1: Fisiopatologia errata dell’iperparatiroidismo secondario., Vedere Figura 1
Figura 1: Fisiopatologia errata dell’iperparatiroidismo secondario., Vedere Figura 1
per quanto riguarda la gestione, i dati preliminari sulla vitamina D replezione in pazienti con lieve PHPT suggeriscono che, in alcuni casi, la correzione di VDD può essere realizzato senza peggiorare la sottostante ipercalcemia , ma altri dati disponibili suggeriscono che la vitamina D sazietà può peggiorare l’ipercalcemia, l’ipercalciuria, e i sintomi di PHPT, in alcuni rari casi causare un hypercalcemic crisi ., I pazienti nella nostra coorte con PHPT e VDD hanno avuto un’esacerbazione soggettiva dei loro sintomi quando la correzione è stata tentata preoperativamente, ma questa osservazione può essere parziale perché non abbiamo eseguito questionari formali sui sintomi prima e dopo l’intervento chirurgico.
Diversi studi si sono concentrati sulla riplezione di VDD nel PHPT, e spesso con l’aggiunta di pazienti con lieve e minimamente sintomatica o nei rari casi di malattia veramente asintomatica che non soddisfano i criteri internazionali per la chirurgia. Gli studi più grandi sono tipici studi osservazionali prospettici ma incontrollati o storici., In questi studi, il cambiamento nella diagnosi clinica, nella diagnosi di laboratorio e nella gestione nel tempo può influenzare i risultati che portano a pregiudizi nelle loro conclusioni. Shah, et al. , ha eseguito una meta-analisi della letteratura mondiale nel 2014 e ha concluso la sostituzione della vitamina D in soggetti con PHPT e VDD coesistente aumentato 25 OHD e riduce significativamente il PTH sierico senza causare ipercalcemia e ipercalciuria, ma ha menzionato che la scoperta del loro studio deve essere confermata da studi di controllo randomizzati più ampi., In letteratura è stato riportato che la sostituzione della vitamina D in pazienti con PHPT può ridurre o meno i livelli di PTH e il turnover osseo e potenzialmente aumentare la massa ossea in vari compartimenti . Tuttavia, alcuni pazienti sperimentano un aumento dei livelli plasmatici di calcio, innescando il ritiro della vitamina D o un intervento chirurgico . Il terzo workshop internazionale sulla gestione del PHPT lieve raccomanda la sostituzione della vitamina D. Tuttavia, come descritto sopra, le prove scientifiche per questa raccomandazione sono deboli., Solo gli studi prospettici, randomizzati e in cieco, controllati con placebo possono produrre l’evidenza per la replezione di vitamina D o il trattamento in PHPT.
Come tutte le serie retrospettive il nostro studio ha diverse limitazioni: L’aspetto retrospettivo può introdurre bias di selezione e errata classificazione o bias di informazione, la relazione temporale è spesso difficile da valutare. Gli studi retrospettivi possono richiedere campioni di dimensioni molto grandi per risultati rari e la nostra dimensione del campione è limitata rispetto ad altri autori., Non abbiamo misurato le concentrazioni di 1,25-diidrossivitamina D questo ci avrebbe aiutato a vedere come la VDD migliora senza la necessità di supplementazione dopo la paratiroidectomia. Il nostro gruppo non corregge il VDD se viene diagnosticata una PHPT sintomatica., Nel contesto di normale o bassa normali concentrazioni sieriche di calcio con il minimo innalzamenti dei livelli di PTH (maggiore di 65 anni e meno di 100 pg/dl) e minimamente malattia sintomatica, in cui la diagnosi di normocalcemic PHPT è divertirsi, ma non possono essere distinti da VDD indotta elevazioni noi correggere il VDD (il nostro è un obiettivo a 25 OHD al di sopra di 35 a 40 ng/dl), ma con una stretta sorveglianza dei pazienti per effettuare una rapida diagnosi di eventuali esacerbare i sintomi in modo tempestivo e trattare il normocalcemic PHPT in modo appropriato con la chirurgia.,
Conclusione
Nella nostra serie, la maggior parte dei pazienti ha avuto PHPT secondario agli adenomi, non iperplasia a quattro ghiandole. VDD migliorata senza integrazione VD dopo la resezione degli adenomi. Questi risultati suggeriscono che la VDD non causa il PHPT ma è una scoperta comune che può aiutare con la diagnosi. Si deve prestare attenzione quando si raccomanda la supplementazione con vitamina D in pazienti con concentrazioni di calcio sierico normali o basse con aumenti minimi dei livelli di PTH in cui la diagnosi di PHPT normocalcemico è mantenuta ma non può essere differenziata dalla VDD.,
Interessi concorrenti
Gli autori dichiarano di non avere interessi concorrenti.
Gli autori non hanno interessi concorrenti non finanziari (politici, personali, religiosi, ideologici, accademici, intellettuali, commerciali o di qualsiasi altro tipo) da dichiarare in relazione a questo manoscritto.,ns
Idea: Rodrigo Arrangoiz
Letteratura, raccolta di dati, iniziale manoscritto elaborazione e montaggio: Rodrigo Arrangoiz, Luis Fernando Negrete, Jorge Sánchez García
versione Finale del manoscritto elaborazione: Rodrigo Arrangoiz
la Revisione e l’editing del manoscritto: Rodrigo Arrangoiz, David Caba, Fernando Cordera, Luis Fernando Negrete, Eduardo Moreno, Enrique Luque, Jorge Sánchez García, Efrain Cruz, Manuel Muñoz
I risultati di questo manoscritto sono stati presentati in una presentazione orale al Accademica Chirurgica Congresso, conferenza, tenutasi a Jacksonville, in Florida, nel gennaio 2018.,
- Arrangoiz R, Lambreton F, Luque-De-Leon E, Fernando Cordera, Muñoz-Juárez M, et al. (2016) Pensiero attuale sull’iperparatiroidismo primario. JSM testa collo Casi di cancro Rev 1: 1002.
- Norman J, Goodman A, Politz D (2011) Calcio, ormone paratiroideo e vitamina D in pazienti con iperparatiroidismo primario: normogrammi sviluppati da 10.000 casi. Endocrate 17: 384-394.
- Wermers RA, Khosla S, Atkinson EJ, Achenbach SJ, Oberg AL, et al., (2006) Incidenza di iperparatiroidismo primario a Rochester, Minnesota, 1993-2001: un aggiornamento sulla mutevole epidemiologia della malattia. J Bone Miner Res 21: 171-177.
- Adami S, Marcocci C, Gatti D (2002) Epidemiologia dell’iperparatiroidismo primario in Europa. J Bone Miner Res 17: 18-23.
- Habib Z, Camacho P (2010) Iperparatiroidismo primario: un aggiornamento. Curr Opin Endocrinol Diabete Obes 17: 554-560.
- Khan AA, Hanley DA, Rizzoli R, Bollerslev J, Young JE, et al., (2017) Iperparatiroidismo primario: revisione e raccomandazioni su valutazione, diagnosi e gestione. Un consenso canadese e internazionale. Osteoporos Int 28: 1-19.
- Palmieri S, Roggero L, Cairoli E, Morelli V, Scillitani A, et al. (2017) Insorgenza di neoplasia maligna in pazienti con iperparatiroidismo primario. Eur J Tirocinante Med 43: 77-82.
- Norman J, Lopez J, Politz D (2012) Abbandonare la paratiroidectomia unilaterale: perché abbiamo invertito la nostra posizione dopo 15.000 operazioni paratiroidee., J Am Coll Surg 214: 260-259.
- Norman J, Politz D (2010) Studio prospettico in 3.000 operazioni paratiroidee consecutive dimostra 18 fattori oggettivi che influenzano la decisione per l’approccio chirurgico unilaterale rispetto a quello bilaterale. J Am Coll Surg 211: 244-249.
- Norman J, Politz D (2009) 5.000 operazioni paratiroidee senza sezione congelata o saggi PTH: misurazione della produzione di ormoni della ghiandola paratiroidea individuale in tempo reale. Ann Surg Oncol 16: 656-666.,
- Beatriz de Rienzo-Madero (2017) Il ritorno dell’esplorazione bilaterale del collo per l’iperparatiroidismo primario. Scienza medica 21: 305-316.
- Norman J, Chheda H, Farrell C (1998) Paratiroidectomia minimamente invasiva per iperparatiroidismo primario: riduzione del tempo operativo e potenziali complicanze migliorando i risultati cosmetici. Am Surg 64: 391-395.
- Costello D, Norman J (1999) Paratiroidectomia radioguidata minimamente invasiva. Non è un problema.,
- Murphy C, Norman J (1999) La regola del 20%: una misurazione semplice e istantanea della radioattività definisce la cura e consente l’eliminazione di sezioni congelate e saggi ormonali durante la paratiroidectomia. Chirurgia 126: 1023-1028.
- Flynn MB, Bumpous JM, Schill K, McMasters KM (2000) Paratiroidectomia radioguidata minimamente invasiva. J Am Coll Surg 191: 24-31.,
- Carter AB, Howanitz PJ (2003) Test intraoperatorio per l’ormone paratiroideo: una revisione completa dell’uso del test e della letteratura pertinente. Arch Pathol Lab Med 127: 1424-1442.
- Helsinki (2004) Principi etici per la ricerca medica che coinvolge soggetti umani.
- Fraser WD (2009) Iperparatiroidismo. Lancetta 374: 145-158.
- Barba CM, Heath H, O’Fallon WM, Anderson JA, Earle JD, et al., (1989) Therapeutic radiation and hyperparathyroidism. A case-control study in Rochester, Minn. Arch Intern Med 149: 1887-1890.
- Fujiwara S, Sposto R, Ezaki H, Akiba S, Neriishi K, et al. (1992) Hyperparathyroidism among atomic bomb survivors in Hiroshima. Radiat Res 130: 372-378.
- Arnold A, Shattuck TM, Mallya SM, Krebs LJ, Costa J, et al. (2002) Molecular pathogenesis of primary hyperparathyroidism. J Bone Miner Res 17: 30-36.,
- Arnold A, Staunton CE, Kim HG, Gaz RD, Kronenberg HM (1988) Monoclonality and abnormal parathyroid hormone genes in parathyroid adenomas. N Engl J Med 318: 658-662.
- Thakker RV, Newey PJ, Walls GV, Bilezikian J, Dralle H, et al. (2012) Clinical practice guidelines for multiple endocrine neoplasia type 1 (MEN1). J Clin Endocrinol Metab 97: 2990-3011.,
- Calmettes C, Ponder BA, Fischer JA, Raue F (1992) Diagnosi precoce della sindrome da neoplasia endocrina multipla di tipo 2: dichiarazione di consenso. Azione concertata della Comunità europea: Carcinoma midollare della tiroide. Eur J Clin Invest 22: 755-760.
- Hannan FM, Nesbit MA, Christie PT, Fratter C, Dudley NE, et al. (2008) Iperparatiroidismo primario isolato familiare causato da mutazioni del gene MEN1. Nat Clin Pract Endocrinol Metab 4: 53-58.,
- Simonds WF, Robbins CM, Agarwal SK, Hendy GN, Carpten JD, et al. (2004) L’iperparatiroidismo isolato familiare è raramente causato dalla mutazione germinale in HRPT2, il gene per la sindrome tumorale iperparatiroidismo-mascella. J Clin Endocrinol Metab 89: 96-102.
- Perrier ND (2005) Iperparatiroidismo asintomatico: un termine improprio medico? Chirurgia 137: 127-131.
- Albright F, Walter Bauer, Jessie Reed Cockrill, Read Ellsworth (1931) Studi sulla fisiologia delle ghiandole paratiroidi: II., La relazione del calcio sierico con il fosforo sierico a diversi livelli di attività paratiroidea. J Clin Investire 9: 659-677.
- Albright F, Walter Bauer, Jessie Reed Cockrill, Read Ellsworth (1932) Studi in fisiologia paratiroidea: Iii. L’effetto dell’ingestione di fosfato nell’iperparatiroidismo clinico. J Clin Investire 11: 411-435.
- Vaishava H, Rizvi SN (1969) iperparatiroidismo primario associato all’osteomalacia nutrizionale. Am J Med 46: 640-644.,
- Chapuy MC, Preziosi P, Maamer M, Arnaud S, Galan P, et al. (1997) Prevalenza di insufficienza di vitamina D in una popolazione normale adulta. Osteoporos Int 7: 439-443.
- Kantorovich V, Gacad MA, Seeger LL, Adams JS (2000) La densità minerale ossea aumenta con la replezione di vitamina D in pazienti con insufficienza di vitamina D coesistente e iperparatiroidismo primario. J Clin Endocrinol Metab 85: 3541-3543.
- Silverberg SJ (2007) Carenza di vitamina D e iperparatiroidismo primario., J Bone Miner Res 2: 100-104.
- Rao DS, Honasoge M, Divine GW, Phillips ER, Lee MW, et al. (2000) Effetto della nutrizione della vitamina D sul peso dell’adenoma paratiroideo: implicazioni patogenetiche e cliniche. J Clin Endocrinol Metab 85: 1054-1058.
- Grigio A, Lucas J, Horne A, Gamble G, Davidson JS, et al. (2005) Repletion della vitamina D in pazienti con iperparatiroidismo primario ed insufficienza coesistente della vitamina D. J Clin Endocrinol Metab 90: 2122-2126.,
- Tucci JR (2009) Terapia con vitamina D in pazienti con iperparatiroidismo primario e ipovitaminosi D. Eur J Endocrinol 161: 189-193.
- Silverberg SJ, Shane E, Dempster DW, Bilezikian JP (1999) Gli effetti dell’insufficienza di vitamina D in pazienti con iperparatiroidismo primario. Am J Med 107: 561-567.
- Grubbs EG, Rafeeq S, Jimenez C, Feng L, Lee JE, et al. (2008) Terapia sostitutiva preoperatoria della vitamina D nell’iperparatiroidismo primario: sicuro e benefico?, Chirurgia 144: 852-858.
- Isidro ML, B Ruano (2009) Effetti biochimici della supplementazione di calcifediolo in iperparatiroidismo lieve, asintomatico con concomitante carenza di vitamina D. Endocrino 36: 305-310.
- Shah VN, Shah CS, Bhadada SK, Rao DS (2014) Effetto delle sostituzioni di 25 (OH) D in pazienti con iperparatiroidismo primario (PHPT) e carenza di vitamina D coesistente sui livelli sierici di 25(OH) D, calcio e PTH: una meta-analisi e revisione della letteratura. Clin Endocrinol (Oxf) 80: 797-803.,
- Bilezikian JP, Khan AA, Potts JT Jr (2009) Linee guida per la gestione dell’iperparatiroidismo primario asintomatico: sintesi del terzo workshop internazionale. J Clin Endocrinol Metab 94: 335-339.