rollen av vätsketerapi i utvecklingen av vätskeöverbelastning
hos kritiskt sjuka patienter är adekvat vätskeretention avgörande för återställandet av hjärtminutvolym, systemiskt blodtryck och renal perfusion hos patienter med kardiogen eller septisk chock . Snabb och adekvat behandling med intravenösa lösningar kan också förhindra eller begränsa efterföljande AKI ., För att uppnå en lämplig nivå av volymhantering krävs kunskap om den underliggande patofysiologin, utvärdering av volymstatus, val av lämplig lösning för volymrepletion och underhåll och modulering av vävnadsperfusionen .,
administrering av kristalloidlösningar som rekommenderas för initial hantering av patienter med eller i riskzonen för AKI, och även hos patienter med sepsis expanderar det extracellulära facket, men med tiden eftersom kritiskt sjuka patienter har en ökad kapillärläckage kommer intravenösa lösningar att lämna cirkulationen och distribuera i den extracellulära volymen vilket leder till ödem och vätskeöverbelastning., Dessa resulterar i nedsatt syre-och metabolitdiffusion, förvrängd vävnadsarkitektur, obstruktion av kapillärt blodflöde och lymfatisk dränering och störda cellinteraktioner som sedan kan bidra till progressiv organdysfunktion (Tabell 1). Dessa effekter är framträdande i inkapslade organ (lever och njurar) . Vätskeöverbelastning är inte bara en följd av vätsketerapi utan uppträder också under svår sepsis sekundär till frisättning av komplementfaktorer, cytokiner och prostaglandinprodukter och förändrad organmikrocirkulation ., I detta sammanhang är ödem hänförligt till en kombination av ökad kapillärpermeabilitet mot proteiner och ökat trans-kapillärt hydrostatiskt tryck genom minskad Pre-kapillär vasokonstriktion .
vätskeöverbelastning och resultat
flera observationsstudier har visat en korrelation mellan vätskeöverbelastning och dödlighet hos kritiskt sjuka patienter med akut andnödssyndrom, akut lungskada, sepsis och AKI., Bouchard et al., har visat att patienter med vätskeöverbelastning definierad som en ökning av kroppsvikt på över 10 % hade signifikant mer andningsfel, behov av mekanisk ventilation och mer sepsis. Efter justering för sjukdomens svårighetsgrad hade AKI patienter med vätskeöverbelastning ökat 30 dag och 60 dagars dödlighet. Bland överlevande hade AKI-patienter som behövde renal substitutionsbehandling en signifikant lägre nivå av vätskeansamling vid påbörjad dialys och vid dialysavbrott än icke-överlevande. Renal återhämtning var signifikant lägre hos patienter med vätskeöverbelastning ., Hos barn fann en multicenter prospektiv studie att procentandelen vätskeansamling vid initiering av CRRT var signifikant lägre hos de överlevande (14,2 % ±15,9% jämfört med 25,4 % ±32,9 %, p = 0,03) .
lungor är ett av de organ där negativa effekter av vätskeöverbelastning är mest uppenbara, vilket kan leda till akut lungödem eller akut andnödssyndrom . Flera studier har visat att positiva vätskebalans associeras med sämre andningsresultat., I en av dessa studier hade septisk chockpatienter med akut lungskada som fick konservativ vätskehantering efter initial vätskeåterhämtning lägre dödlighet på sjukhus . I en annan studie, Wiedemann et al. randomiserade 1000 patienter till antingen en konservativ eller en liberal strategi för vätskehantering. Patienter randomiserade till den konservativa vätskestrategin hade lägre kumulativ vätskebalans, förbättrat syreindex och lungskada, ökat antal ventilatorfria dagar och minskning av ICU-vistelsens längd., Det är värt att nämna att den konservativa vätskehanteringsstrategin inte ökade förekomsten eller förekomsten av chock under studien eller behovet av renal ersättningsterapi . Slutligen, i Vasopressin i Septic Shock Trial (VASST) studie författare fann att högre positiv vätskebalans korrelerade signifikant med ökad dödlighet med den högsta dödligheten observerades hos dem med centralt venöst tryck >12 mmHg .,
vätske överbelastning erkännande och bedömning
vätske överbelastning erkännande och bedömning i kritiskt sjuka patienter kräver en korrekt dokumentation av intag och utgångar; det finns dock en stor variation i hur denna information registreras, granskas och utnyttjas. Mehta rl och Bouchard J föreslog några användbara definitioner för att hjälpa oss att standardisera tillvägagångssättet och underlätta jämförelser :
-
daglig vätskebalans: daglig skillnad i alla intag och alla utgångar, vilket ofta inte inkluderar okänsliga förluster.,
-
kumulativ vätskebalans: summan av varje dag vätskebalans under en tidsperiod.
-
vätskeöverbelastning: vanligtvis innebär en grad av lungödem eller perifert ödem.
-
vätskeansamling: positiv vätskebalans, med eller utan länkad vätskeöverbelastning.
-
procentandel av vätskeöverbelastning justerad för kroppsvikt: kumulativ vätskebalans som uttrycks som en procentandel. En cutoff på ≥10% har associerats med ökad mortalitet., Vätskeöverbelastningsprocent kan beräknas med följande formel :
vätskestatus bedömning
noggrann volymstatus utvärdering är avgörande för lämplig behandling som otillräcklig bedömning av volymstatus kan resultera i att inte ge nödvändig behandling eller vid administrering av onödiga terapi, båda i samband med ökad dödlighet. Det finns flera metoder för att utvärdera vätskestatus; men de flesta av de tester som för närvarande används är ganska felaktiga. Vi kommer att beskriva några av dessa metoder.,
-
historia och fysisk undersökning:
användbarheten av medicinsk historia, symtom och tecken tillsammans med rutinmässiga diagnostiska studier (lungröntgen, elektrokardiogram och serum B-typ natriuretisk peptid (BNP)) som skiljer hjärtsvikt från andra orsaker till dyspné i akutmottagningen utvärderades i en metaanalys. Många funktioner ökade sannolikheten för hjärtsvikt, med den bästa funktionen för varje kategori är närvaron av tidigare historia av hjärtsvikt (positiv LR = 5,8; 95% CI, 4,1–8,0); paroxysmal nattlig dyspné (positiv LR = 2.,6; 95% CI, 1, 5-4, 5); tredje hjärtljudgalopp (positiv LR = 11; 95% CI, 4, 9–25, 0); lungröntgen som visar pulmonell venös trängsel (positiv LR = 12, 0; 95% CI, 6, 8–21, 0); och elektrokardiogram som visar förmaksflimmer (positiv LR = 3, 8; 95% CI, 1, 7–8, 8). Ett lågt serum BNP visade sig vara det mest användbara testet (serum BNP <100 pg/mL; negativ LR = 0,11; 95% CI, 0,07–0,16) .
viktigt, tecken som lungraler, nedre extremitetsödem och jugulär venös distans har signifikanta gränser för bedömning av vätskeöverbelastning., Det finns några studier som har korrelerat dessa sjunger under fysisk undersökning och invasiva åtgärder (t.ex. pulmonell kateter kil tryck (PCWP)). Butman et al. fann att närvaron av jugular venös distension, i vila eller inducerbar, hade en känslighet (81%) och en specificitet (80 %) för höjning av lungkapillärkiltrycket (≥18 mmHg). Använda hepato-jugular reflux och Valsalva manövrar, Marantz et al., visade att dessa manövrar var giltiga vid diagnos av hjärtsvikt hos akut dyspneiska patienter, med låg känslighet (24 %) och en hög specificitet (94%).
å andra sidan jämfördes fysiska tecken på vätskeöverbelastning i en prospektiv studie med hemodynamiska mätningar hos 50 patienter med känd kronisk hjärtsvikt. Sings som rales, ödem och förhöjt medelvärde jugulärt venöst tryck var frånvarande hos 18 av 43 patienter med lungkapillärkiltryck ≥22 mmHg. Kombinationen av dessa tecken hade en känslighet på 58% och specificitet på 100 % .,
-
lungröntgen
lungröntgen har varit ett av de mest använda testen för att utvärdera för hypervolemi. Radiografiska sings av volymöverbelastning innefattar dilaterade övre lobkärl, kardiomegali, interstitiellt ödem, förstorad lungartär, pleural effusion, alveolärt ödem, framträdande överlägsen vena cava och Kerley-linjer. Upp till 20% av patienterna som diagnostiserats med hjärtsvikt hade emellertid negativa lungradiografier vid första akutdepartementets utvärdering. Dessutom kan dessa radiografiska sings vara minimala hos patienter med sena hjärtsvikt.,
hos patienter med kronisk hjärtsvikt hade radiografiska tecken dåligt prediktivt värde för att identifiera patienter med PCWP-värden ≥30 mmHg där radiografisk lungstas var frånvarande hos 39% av patienterna .
Röntgentekniken och den kliniska statusen för patientpåverkan radiografisk prestanda för detektering av volymöverbelastning. Portably lungröntgen, minska känsligheten hos resultaten av volymöverbelastning, och pleurautgjutningar kan missas om filmen utförs liggande., Med intuberade patienter och patienter med pleurautgjutningar rapporterades känsligheten, specificiteten och noggrannheten hos den bakre lungröntgen vara så låg som 60%, 70% respektive 67%. Omvänt ökade frekvensen av volymöverbelastningsfynd i lungröntgen med svårighetsgraden av vätskeöverbelastning, såsom allvarligt hjärtsvikt .
-
natriuretiska peptider
höga nivåer av BNP kan hittas med volymöverbelastning; vissa tillstånd som myokardiell infraktion och lungemboli kan dock orsaka förhöjda nivåer av BNP., Andra villkor som måste beaktas vid bedömningen av BNP-nivåerna är fetma, i samband med lägre BNP-nivåer och njursvikt, i samband med höga BNP-nivåer. Patienter med hjärtsvikt som har förhöjda baslinjenivåer av BNP.
det största nyttan av BNP-nivåer är i avsaknad av höjning, eftersom låga BNP-nivåer har ett högt negativt prediktivt värde för att utesluta hjärtsvikt diagnos. Å andra sidan kan höga BNP-nivåer vara icke-specifika för volymöverbelastning .,
-
bioimpedansvektoranalys
bioelektrisk impedansanalys är en vanlig metod för att uppskatta kroppssammansättning, speciellt detektering av mjukvävnadshydrering med ett 2-3% mätfel. Det är ett icke-invasivt, billigt och mycket mångsidigt test som omvandlar vävnadens elektriska egenskaper till klinisk information . Bioimpedance vector analysis (BIVA) mäter hela kroppsvätskevolymen och är baserad på mönster av resistansreaktansdiagrafen, relaterad kroppsimpedans till kroppshhydrering ., Klinisk information om hydrering erhålls genom mönster av vektorfördelning med avseende på den friska befolkningen i samma ras, kön, klass av kroppsmassindex och ålder. Förändringar i vävnadshydrationsstatus under 500 ml detekteras och rankas. BIVA undersöktes som en indikator på vätskestatus jämfört med centralt venöst tryck (CVP) hos 121 kritiskt sjuka patienter . I denna studie klassificerades patienterna i tre grupper enligt deras CVP-värde: låg (0 till 3 mmHg); medium (4 till 12 mmHg) och hög (13 till 20 mmHg)., Avtalet mellan Biva och centrala venösa tryckindikationer var bra i hög CVP-gruppen, måttlig i medel CVP-gruppen och dålig i låg CVP-grupp. Den kombinerade utvärderingen av perifer vävnadshydrering (BIVA) och centralt fyllningstryck (CVP) kan ge ett användbart kliniskt bedömningsinstrument vid planering av vätsketerapi hos kritiskt sjuka patienter, särskilt hos dem med lågt CVP .
-
bröst ultraljud
sonografiska artefakter som kallas B-linjer som tyder på förtjockad interstitiell eller vätskefyllda alveoler kan detekteras med hjälp av bröst ultraljud (Fig., 1). PCWP och vätskeansamling i lungorna har korrelerats med närvaron av B-lines (”comet-tail images”) hos patienter med hjärtsvikt . Agricola et al., används bröstkorg ultraljud för att upptäcka ”komet-svans bilder” och har fått en enskild patient kometens svans bild betyg genom att summera antalet B-rader i varje skannad utrymmen bedömas (höger och vänster hemi bröstkorgen, från andra till fjärde interkostaler rymden, från para-sternala till mitten av armhålan rad); författarna fann signifikant positiva linjära korrelationer mellan komet-svans bilder betyg och extra-kärl -, lung vatten bestäms av PiCCO System, mellan komet betyg och PCWP, och mellan komet-svans bilder betyg och radiologiska sjunger av övervätskning i lungorna .,
Fig. 1 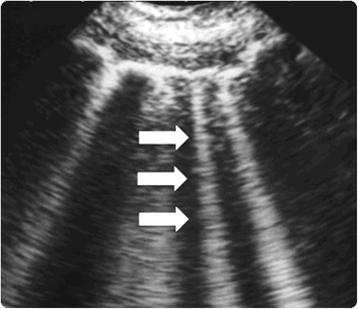
lung komet svans bild. ”B-linjer” även känd som komet-svans bilder är en markör för lungödem. I närvaro av extravaskulärt lungvatten skapar reflektionen av ultraljudsstrålen på sub-pleural interlobulär septa förtjockad av ödem komet-svans efterklang artefakter., Ultraljudsutseendet är av en vertikal, diskret, hyperekogen bild som härrör från pleurallinjen och sträcker sig till botten av skärmen som rör sig synkront med andningen (vita pilar)
-
vena cava diameter ultraljud
mätningen av den nedre hålvenen (IVC) diameter kan också användas för att bedöma volymstatus. Normal diameter av IVC är 1,5 till 2,5 cm (mätt 3 cm från det högra atriumet); volymutarmning anses med en IVC-diameter <1.,5 cm medan en IVC-diameter>2,5 cm föreslår volymöverbelastning.
i en observationsstudie om blodgivare, Lyon et al. utvärderade den nedre hålvenen diameter (IVCd) under inspiration (IVCdi) och under utgången (IVCde), före och efter bloddonation av 450 mL. Signifikanta skillnader hittades mellan IVCde före och efter bloddonation och mellan IVCdi före och efter donation (5, 5 mm respektive 5.16 mm). Hos patienter som behandlas för hypovolemi, Zengin et al., utvärderade IVC och höger ventrikel (RVD) diametrar och diameterförändringar med diametrarna och diameterförändringarna hos friska frivilliga. IVCd mättes ultrasonografiskt med M-mode i subxiphoidområdet och RVd mättes i det tredje och fjärde interkostala utrymmet före och efter vätskeretention. Som jämförelse med friska frivilliga genomsnittliga diametrar hos hypovolemiska patienter i IVC under inspiration och utgång, och höger ventrikulär diameter var signifikant lägre., Efter vätske återupplivning, det var en signifikant ökning av medel IVC diametrar under inspiration och utgång samt i den högra ventricule diameter . Bedside inferior vena cava diameter och right ventricule diameter evaluation kan vara ett praktiskt icke-invasivt instrument för vätskestatusuppskattning och för att utvärdera svaret på vätsketerapi hos kritiskt sjuka patienter.,
hantering av vätskeöverbelastning
diuretikabehandling
diuretika, särskilt loopdiuretika, är fortfarande ett giltigt terapeutiskt alternativ för att lindra symtom och förbättra patofysiologiska tillstånd av vätskeöverbelastning, såsom hjärtsvikt och hos patienter med AKI. Vid denna tidpunkt finns det inga bevis för att gynnar ultrafiltrering över diuretisk användning i volymöverbelastningspatienter med eller utan AKI när det gäller mindre progression av AKI, förbättrade kliniska resultat eller minska förekomsten av AKI ., Trots att fler patienter utvecklade AKI under diuretikabehandling har många studier visat att mer aggressiv användning av loopdiuretika för att uppnå större volymavlägsnande är förknippad med förbättrade resultat (tabell 2) .
vad ska vara målet för urinproduktion vid användning av diuretika för att hantera vätskeöverbelastning?, Vissa empiriska observationer har visat att en urinproduktion på 3-4 ml/kg / h sällan orsakar intravaskulär volymutarmning, eftersom kapillärpåfyllning kan uppfylla sådana priser hos nästan alla patienter . Diuretika kan antingen ges med bolus eller genom kontinuerlig infusion. Det har varit kontrovers om vilken av dessa strategier som är bättre; vissa författare förespråkar att diuretisk infusion är överlägsen bolus eftersom urinproduktionen kan bibehållas lätt ., I en studie var diuretisk infusion associerad med större diurese och detta uppnåddes med en mindre dos ; infusion var också associerad med färre biverkningar som förvärrad AKI, hypokalemi och ototoxicitet. I doserings-AHF-studien (diuretisk Optimeringsstrategiutvärdering vid akut dekompenserad hjärtsvikt) fann författarna dock att patienter med akut hjärtsvikt kan dra nytta av en initial bolusstrategi .,
eftersom vanliga elektrolytstörningar kan uppstå under behandling med diuretika är det viktigt att övervaka elektrolytnivåerna och även att bedöma syrabaserad status. För att undvika hypokalemi är det lätt att ta oralt kalium. Mätning av urinkaliumkoncentration och beräkning av de dagliga förlusterna av kalium, som kräver ersättning är en strategi som kan användas för att uppskatta dagliga kaliumkrav. En annan strategi är användningen av kaliumsparande diuretika som spironolakton., Hypomagnesemi finns ofta under diuretikabehandling, magnesiumbyte kan uppnås antingen intravenöst eller oralt, typiskt med 20-30 mmoL per dag. Slutligen hos vissa patienter överstiger kloridförlusterna natriumförluster och hypokloremisk metabolisk alkalos utvecklas; detta korrigeras vanligtvis med administrering av kaliumklorid och magnesiumklorid.,
en nyligen omfattande översyn har visat att torsemid och bumetanid har mer gynnsamma farmakokinetiska profiler än furosemid, och när det gäller torsemid kan det vara mer effektivt än furosemid hos patienter med hjärtsvikt (minskad dödlighet, minskning av sjukhusvistelser och förbättrad New York Heart Association funktionell klassificering). Hos AKI-patienter, jämfört med torsemid, var användningen av furosemid associerad med en signifikant förbättring av urinproduktionen. Dessutom visade två studier som jämförde bumetanid med furosemid motstridiga resultat .,
slutligen kan svaret på furosemid hos patienter med AKI minskas på grund av flera mekanismer, inklusive minskad tubulär sekretion av furosemid och trubbigt svar av Na-K-2Cl-samtransportörer vid Henles slinga . Detta reducerade svar på furosemid hos AKI-patienter kräver ofta användning av högre doser som kan öka risken för ototoxicitet, särskilt eftersom clearance av furosemid är kraftigt reducerad hos AKI. Höga doser av furosemid kan också resultera i myokardiell dysfunktion sekundär till furosemid inducerad vasokonstriktion .,
extrakorporeala terapier
vätskeöverbelastningsresistent till medicinsk behandling kräver användning av extrakorporeala terapier såsom kontinuerlig renal ersättningsterapi eftersom kritiskt sjuka patienter ofta visar hemodynamisk instabilitet och / eller multipla organdysfunktioner. Noggrann hantering av vätskebalansen blir obligatorisk med det slutliga målet att förbättra lunggasutbytet och organperfusion samtidigt som stabila hemodynamiska parametrar upprätthålls., Den optimala renal ersättningsterapi för patienter med AKI och vätskeöverbelastning har ännu inte definierats och det finns fortfarande en pågående debatt. Valet av den ursprungliga modaliteten måste baseras på tillgången på resurser, lokal expertis; patienternas individuella behov och slutligen på patientens hemodynamiska status.,
hos patienter med vätskeöverbelastning ger CRRT en långsammare vätskeavlägsnande över intermittent hemodialys (IHD) vilket resulterar i mer hemodynamisk stabilitet och bättre vätskebalans kontroll, andra fördelar med CRRT över IHD inkluderar: en långsammare kontroll av lösningskoncentration som undviker stora fluktuationer och vätskeskift, vilket minskar risken för hjärnödem, den stora flexibiliteten när det gäller behandlingsjustering till patientens behov när som helst och slutligen tillåter CRRT att utföra behandlingen med relativt enkla och användarvänliga maskiner ., Några stora observationsstudier har föreslagit att CRRT är en oberoende prediktor för renal återhämtning bland överlevande .
i avsaknad av bestämda data för att stödja användningen av viss typ av renal ersättningsterapi, bör man överväga CRRT och IHD som kompletterande terapier. Därför, under behandling av kritiskt sjuka patienter med AKI och vätska överbelastning övergångar mellan CRRT och IHD är vanliga, och ofta drivs av patienternas hemodynamiska status.,
långsam kontinuerlig ultrafiltrering (SCUF) är en typ av kontinuerlig renal ersättningsterapi som vanligtvis utförs med låga blodflödeshastigheter (50 till 100 ml/min) och ultrafiltreringshastigheter mellan 100 och 300 ml/h enligt vätskebalans nödvändigheter. Relativt små ytarean filter kan användas med reducerade heparindoser eftersom låg ultrafiltrering och blodflödeshastigheter krävs,.,
kontinuerlig venovenös hemofiltrering (CVVH) är en annan CRRT-teknik som möjliggör noggrann minutkontroll av vätskebalansen genom kontinuerlig vätska, elektrolyt och toxinclearance.
receptet på CRRT-relaterad vätskehantering och dess integration i övergripande patientvätskehantering kan förbättras genom att använda ett specifikt orderdiagram för maskinens vätskebalans som visas i tabell 3., Maskinvätskebalans avser den totala balansen över 24-h-perioden av vätskor som administreras av CRRT-maskinen (dialysat eller ersättningsvätska eller båda beroende på tekniken) och vätskor som avlägsnas av CRRT-maskinen (förbrukat dialysat eller ultrafiltrat eller båda beroende på tekniken). Denna uppsättning kommer att bidra till att uppnå den planerade timmars vätskebalans som visas på Tabell 3 och Fig. 2.

krets som inrättats vid University of California San Diego, Medical Center. Den genomsnittliga infusionshastigheten för Tri-natriumcitrat var 180 ml/timme och blodflödeshastigheten (Qb) fastställdes till 100 ml / min. Tri-natriumcitrat tillsattes vid den arteriella kateterporten med joniserade kalciumnivåer mättes efter filter. Joniserade kalciumnivåer efter filter användes för att justera flödet av Tri-natriumcitrat., Pre-filter BUN värde mättes efter infusion av Tri-natriumcitrat och efter pre-utspädning ersättnings vätska (Qr), vilket står för pre-dilusional effekt. En fast ultrafiltreringshastighet (Quf) användes (satt till 1000 ml/h) för att uppnå vätskebalans. En målvolym justerades genom timändring av substitutionsvätskehastigheten (Qs) för att uppnå en negativ, noll eller positiv vätskebalans., QD, dialysatflödeshastighet; Qr, ersättningsvätskehastighet; Quf, total ultrafiltreringshastighet; Qnet, nettovätskeavlägsningshastighet
det slutliga målet är att bevara vävnadsperfusion, optimera vätskebalansen genom att effektivt avlägsna vätska utan att äventyra den effektiva cirkulerande vätskevolymen; därför är noggrann övervakning av vätskebalansen kritisk för alla patienter .,
ett annat alternativ för behandling av patienter med vätskeöverbelastning är de nya mindre och mer bärbara enheterna som Aquadex FlexFlow-systemet (Baxter Healthcare). Hos patienter med hjärtsvikt, Costanzo et al. jämför justerbar ultrafiltrering med hjälp av en liten ultrafiltreringsanordning till användning av intravenösa loopdiuretika. Författarna fann en trend till längre tid till återkommande hjärtsvikt inom 90 dagar händelse efter sjukhusurladdning hos patienter som behandlades med ultrafiltreringsanordningen och färre hjärtsvikt och kardiovaskulära händelser., Förändringar i njurfunktionen och 90-dagars dödlighet var likartade i båda grupperna. Fler patienter som randomiserades till Justerbar ultrafiltrering upplevde emellertid en negativ effekt av särskilt intresse (p = 0, 018) och en allvarlig studie produktrelaterade biverkningar (p = 0, 026) .
