US Pharm. 2018; 43(1): HS2-HS7.
streszczenie: ciągłe dodatnie ciśnienie w drogach oddechowych (CPAP) jest leczeniem z wyboru w przypadku umiarkowanego do ciężkiego obturacyjnego bezdechu sennego (OSA). Około połowa wszystkich pacjentów z OSA nie przestrzega terapii CPAP z powodu problemów związanych z maską, efektów ubocznych związanych z leczeniem, postawy pacjenta lub postrzeganego braku korzyści. Niektórzy pacjenci, którzy nie tolerują terapii CPAP mogą mieć problemy anatomiczne, które są podatne na operację., U niektórych pacjentów z OSA operacja może być alternatywą lub uzupełnieniem leczenia CPAP. Istotne jest, aby farmaceuci we wszystkich warunkach praktyki rozpoznali zachorowalność i śmiertelność związaną z OSA i byli zaznajomieni z opcjami leczenia chirurgicznego u odpowiednich kandydatów.
obturacyjny bezdech senny (OSA), powszechne przewlekłe zaburzenie, jest spowodowane zablokowaniem górnych dróg oddechowych podczas szybkiego ruchu oczu (REM) snu, który powoduje chrapanie, desaturacje tlenu, zaburzenia snu i znaczną zachorowalność i śmiertelność.,1-3 niedrożność górnych dróg oddechowych występuje, gdy podniebienie miękkie i / lub język zapada się tylnie o ścianę gardła z powodu utraty normalnego napięcia mięśniowego podczas snu REM. Badania epidemiologiczne szacują, że 2% do 4% dorosłej populacji ma OSA, z wybranymi populacjami-mężczyźni, zwiększone BMI (30 lub więcej), wiek 60 lat i starszych-częściej dotknięte.Uważa się, że populacje te są narażone na zwiększone ryzyko niedrożności dróg oddechowych, ponieważ mają bardziej anatomiczne tłoczenie górnych dróg oddechowych na początku.,
złotym standardem leczenia OSA jest terapia ciągłym dodatnim ciśnieniem w drogach oddechowych (CPAP) (stały przepływ powietrza pompowanego przez nos i / lub usta do dróg oddechowych płuc), która działa jak szyna pneumatyczna, aby utrzymać drogi oddechowe podczas snu. Jednak z powodu dyskomfortu maski, podrażnienia skóry, hałasu lub klaustrofobii, do 60% pacjentów nie osiągnie długoterminowej zgodności.4,5 nieleczona OSA i niezgodność z terapią CPAP należy traktować poważnie, ponieważ czynniki te zwiększają ryzyko wystąpienia wielu powikłań zdrowotnych (tabela 1)., W tym artykule omówią chirurgiczne alternatywy dla terapii CPAP u dorosłych, ich względną skuteczność i rolę farmaceuty w doradzaniu dorosłym pacjentom z OSA, którzy rozważają operację.

diagnoza
American College Of Physicians zaleca badanie przesiewowe w kierunku OSA i uzyskanie polisomnogramu (PSG) u pacjentów z niewyjaśnioną lub nadmierną sennością w ciągu dnia., PSG jednocześnie rejestruje fale mózgowe pacjenta, nasycenie tlenem, wysiłek oddechowy, Tempo serca i oddychania oraz ruchy oczu i nóg podczas snu.3 osa jest potwierdzona, jeśli PSG wykazuje cykliczną niedrożność dróg oddechowych z towarzyszącymi desaturacjami tlenu i pobudzeniem snu. Stopień ciężkości choroby OSA można ocenić za pomocą wskaźnika bezdechu-hypopnea (Ahi) i (lub) wskaźnika zaburzeń oddechowych (RDI) z PSG w połączeniu ze skalą senności Epwortha (ESS). W zależności od statusu ubezpieczenia i dostępności, zmodyfikowany PSG może być wykonywany w domu pacjenta., Domowe badania snu są tak dokładne, jak badanie PSG wykonane w laboratorium snu w celu diagnozowania OSA (ale nie innych zaburzeń snu), ale koszt jest znacznie niższy.
leczenie niechirurgiczne
skuteczne metody leczenia OSA obejmują odchudzanie, CPAP i Aparaty doustne. Ponieważ otyłość jest czynnikiem ryzyka OSA, utrata masy ciała musi być elementem leczenia OSA u pacjentów z BMI powyżej 25. Skuteczna utrata masy ciała prowadzi do zmniejszenia poziomu CPAP wymaganego dla drożności dróg oddechowych, co poprawia zgodność i, u niektórych pacjentów, może potencjalnie wyleczyć OSA., Jak wcześniej zauważono, znaczna liczba pacjentów ostatecznie porzuca terapię CPAP. Przeszkody w przestrzeganiu CPAP obejmują problemy związane z maską (wycieki powietrza, otarcia skóry, dyskomfort maski), działania niepożądane związane z leczeniem (przekrwienie nosa, suchość w gardle, częste przebudzenia, skargi od partnera w łóżku) oraz postawę pacjenta, poziom wiedzy oraz postrzegane korzyści i zagrożenia.,6
urządzenia jamy ustnej, takie jak urządzenia do zmiany położenia żuchwy i urządzenia do zatrzymywania języka, które są noszone podczas snu, przesuwają żuchwę i/lub język, zwiększając w ten sposób górne drogi oddechowe i zmniejszając zapadalność dróg oddechowych. Ponieważ urządzenia te zmniejszają AHI i RDI bardziej niż placebo, ale mniej niż CPAP, uważa się je za terapię drugiego rzutu.Inne urządzenia (paski nosowe i zastawki) były badane mniej rygorystycznie i wydają się przynosić niewielkie korzyści pacjentom z OSA.,
Jeśli chodzi o leczenie farmakologiczne, modafinil jest zalecany w leczeniu nadmiernych objawów senności w ciągu dnia, które występują pomimo przestrzegania skutecznego leczenia CPAP. Miejscowe kortykosteroidy donosowe (np. flutykazon) są przydatnymi lekami wspomagającymi stosowanie CPAP u pacjentów z alergicznym zapaleniem błony śluzowej nosa.6,8,9 badano wiele terapii—selektywne inhibitory wychwytu zwrotnego serotoniny, protryptylina, teofilina, leki przeciwcholinergiczne i estrogeny—ale nie są one skuteczne i nie są zalecane dla OSA. Nie zaleca się uzupełniania tlenu jako podstawowego leczenia OSA., Chociaż cykliczne desaturacje tlenu występują w wyniku OSA, tlen uzupełniający nie leczy niedrożności dróg oddechowych, ani nie koryguje epizodów niedotlenienia.
farmaceuci kliniczni mogą zoptymalizować samopoczucie pacjentów z OSA poprzez doradztwo w zakresie higieny snu, w tym unikanie alkoholu i innych środków uspokajających; zniechęcanie do stosowania nieefektywnych terapii wymienionych powyżej; i zachęcanie do przestrzegania CPAP.1,5
opcje chirurgiczne
Jeśli pacjent nie toleruje leczenia CPAP lub pomimo zgodności z przepisami utrzymuje objawy objawowe, należy rozważyć chirurgiczną korekcję dróg oddechowych., Interwencje chirurgiczne dla OSA próby złagodzenia objawów poprzez poprawę siły górnych dróg oddechowych i zmniejszenie ciężkości niedrożności dróg oddechowych. Chociaż większość zabiegów chirurgicznych związanych z OSA wiąże się z poprawą wyników klinicznych (w zakresie objawów, ryzyka sercowo-naczyniowego, wypadków samochodowych, jakości życia i śmiertelności), nie są one ogólnie uważane za lecznicze.1 Operacja jest opcją pierwszego rzutu w leczeniu OSA u dzieci, ale jest uważana za ostateczność dla dorosłych.,
kandydatami chirurgicznymi są dzieci z OSA, dorośli nietolerujący CPAP lub aparatu doustnego, dorośli z anatomicznym zwężeniem gardła (np. przerost migdałków, makroglosja, retrognathia), dorośli z cechami anatomicznymi, które upośledzają prawidłowe dopasowanie maski CPAP, dorośli, którzy odmawiają noszenia urządzenia CPAP, oraz osoby bez przeciwwskazań do znieczulenia lub operacji. Operacja jest zazwyczaj zarezerwowana dla pacjentów z ciężkim OSA, ponieważ stosunek ryzyka do korzyści wzrasta wraz z ciężkością choroby podstawowej.,10
jak już wcześniej wspomniano, otyłość jest istotnym czynnikiem ryzyka OSA i należy się nią zająć w leczeniu tych pacjentów. Chirurgia bariatryczna może być leczeniem wspomagającym u chorobliwie otyłych pacjentów; jednak chirurgiczna utrata masy ciała zazwyczaj poprawia, ale nie leczy, OSA tych pacjentów. OSA może nawracać lub nasilać się wraz z przyrostem masy ciała pooperacyjnego i zazwyczaj występuje po latach po zabiegu.10
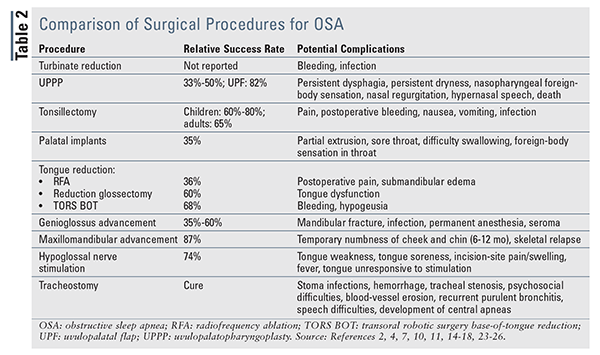
pacjenci rozważający operację muszą otrzymać informacje na temat skuteczności operacji i potencjalnych powikłań zabiegu.,10 wybrane procedury muszą być zindywidualizowane w oparciu o unikalną anatomię pacjenta i przyczynę zapaści górnych dróg oddechowych. Opcje chirurgiczne mogą koncentrować się na korekcji anatomii jamy nosowej, nosogardła, jamy ustnej i / lub gardła, a także całkowicie omijając normalne drogi oddechowe. W tabeli 2 przedstawiono zestawienie zabiegów chirurgicznych, ich względnego powodzenia oraz potencjalnych powikłań.,
zabiegi nosa
zabiegi nosa są wykonywane w celu zmniejszenia zatorów nosa spowodowanych przez kości, chrząstki lub przerośnięte tkanki.4,7 procedury te nie mogą leczyć OSA, ponieważ źródłem bezdechu jest całkowita niedrożność gardła; raczej są to dodatki, które poprawiają oddychanie i sprawiają, że CPAP jest bardziej znośny. W połączeniu z CPAP, zabiegi nosowe pozwalają na zmniejszenie siły CPAP, zwiększenie zgodności CPAP i poprawę wyników ESS.,11,12 najczęstszą operacją nosa jest redukcja małżowiny nosowej, która poprzez usuwanie przerostowych małżowiny (kości wystających do nosa) zmniejsza opór dróg oddechowych przy zachowaniu prawidłowych funkcji małżowiny.13 radiofrekwencja zmniejszenie turbiny jest minimalnie inwazyjna strategia debulking, które mogą być wykonywane w znieczuleniu miejscowym w gabinecie lekarskim.
Uvulopalatopharyngoplastyka
Uvulopalatopharyngoplastyka (UPPP) jest najczęstszym zabiegiem chirurgicznym OSA., Metoda ta usuwa nadmiar tkanki z podniebienia miękkiego i gardła, które są częstymi miejscami niedrożności u wielu pacjentów. Operacja ta wymaga noclegu, a czas rekonwalescencji może być przedłużony.Chociaż UPPP jest często stosowany u pacjentów z łagodnym do umiarkowanego OSA, jego skuteczność jest stosunkowo niska (33% -50%), a jego skuteczność zmniejsza się z czasem.2,4,14,Inne badania wykazały, że chociaż u 90% pacjentów leczonych UPPP stwierdzono poprawę chrapania, wyniki zgłaszane przez pacjentów były znacznie mniej imponujące: 27% pacjentów postrzegało dobrą odpowiedź, 34% postrzegało słabą odpowiedź, a 30% zgłaszało pogorszenie objawów po operacji.2,7
Inne formy UPPP wykazały zmienny odsetek odpowiedzi. Uvulopalatal flap (UPF), w którym tkanka tłuszczowa błony śluzowej i podśluzówkowej jest usuwana z migdałków i podniebienia miękkiego, spowodowało 82% wskaźnik sukcesu w ograniczonych badaniach.,15 UPF wykazało korzystną odpowiedź, ale należy unikać laserowej uvulopalatoplastyki na podstawie doniesień o obrzęku pooperacyjnym i obrzęku górnych dróg oddechowych wymagających pilnej tracheostomii.4,10,14
tonsillektomia
tonsillektomia i adenoidektomia to kolejne najczęściej wykonywane zabiegi. Są one najczęściej stosowane u dzieci i powinny być uważane za Opcje pierwszego rzutu w populacjach pediatrycznych.4 procedury te są uważane za bezpieczne i skuteczne u dzieci w wieku powyżej 2 lat, przy współczynniku utwardzania około 60% do 80%.,Wycięcie migdałków może być również wykonywane u osób dorosłych z przerostem migdałków. Metaanaliza badająca migdałki u dorosłych pacjentów z przerostem migdałków wykazała 65% zmniejszenie AHI, a także poprawę w skali ESS.16
implanty podniebienne
chirurgia implantów podniebienia miękkiego, znana również jako procedura Pillar, jest minimalnie inwazyjną strategią leczenia chrapania i łagodnych przypadków OSA.10 trzy pręty poliestrowe są umieszczone w podniebieniu miękkim, gdzie inicjują odpowiedź zapalną w otaczających tkankach miękkich., Powstałe zwłóknienie prowadzi do usztywnienia podniebienia miękkiego i zmniejszonego kontaktu między podniebieniem a tylną częścią gardła podczas snu (tj. mniej niedrożności dróg oddechowych). Procedura ta może być wykonywana w znieczuleniu miejscowym. Jedna metaanaliza wykazała 35% redukcję AHI i poprawę wyników ESS.14
zabiegi Podogardłowe
w OSA język może powodować niedrożność, jeśli podczas snu nadmiernie się zapada do tyłu lub jeśli podstawa języka jest wyjątkowo duża. Przyczynia się to do zablokowania, szczególnie u pacjentów, którzy śpią na plecach., Dostępne procedury mogą zmniejszyć rozmiar języka lub przesunąć go do przodu drogi oddechowe.4
zabiegi redukcji języka obejmują ablację radiofrekwencyjną( RFA), glosektomię redukcyjną i przezustną operację zrobotyzowania podstawy języka (TORS BOT). Zabiegi te są wykonywane u pacjentów z łagodnym do umiarkowanego OSA, którzy nie tolerują lub nie chcą stosować terapii CPAP.10 RFA wykorzystuje elektrokauterię, aby pomóc usunąć język. Jest uważany za małoinwazyjny, ale wymagane są wielokrotne zabiegi w ciągu kilku tygodni.,4,7 RFA leczy niedrożność tylko u 36% pacjentów, ale jego największą zaletą jest zmniejszenie chrapania.Redukcja glossektomii 4,7, która polega na chirurgicznym usunięciu języka, znacznie poprawia wyniki AHI i ESS, przy chirurgicznym wskaźniku sukcesu wynoszącym 60%.Jednakże po zabiegu może dojść do pogorszenia smaku i czucia.2 wreszcie, stosunkowo nowy Bot TORS pomaga zmniejszyć rozmiar podstawy języka za pomocą operacyjnego usuwania błędów wspomaganego przez robotyczne urządzenie chirurgiczne. TORS BOT wykazał poprawę w wynikach AHI i ESS i ma zgłoszony wskaźnik sukcesu chirurgicznego wynoszący 68%.,18
genioglossus advancement, najczęściej wykonywana procedura zaawansowania języka, polega na przesunięciu mięśnia genioglossusa do przodu, aby ustabilizować podstawę języka przednio, powiększając w ten sposób drogi oddechowe retrolingwistyczne.4 procedura ta jest podobna do manewru pchania szczęki stosowanego podczas intubacji lub wykonywania resuscytacji krążeniowo-oddechowej.4 procedura jest uważana za małoinwazyjną i może być wykonywana w warunkach ambulatoryjnych. Odnotowano poprawę senności i jakości życia w ciągu dnia, a wskaźniki powodzenia wahają się od 35% do 60%.,Zaawansowanie Genioglossusa nie jest przeznaczone dla pacjentów chorobliwie otyłych lub z nieprawidłowym rozwojem żuchwy lub ciężką postacią OSA (Ahi >30), ponieważ w tych populacjach zgłaszano wysokie wskaźniki niepowodzeń.2,7
awans szczękowo-żuchwowy
awans szczękowo-żuchwowy (MMA) wykorzystuje jednoczesny rozwój szczęki i żuchwy w celu powiększenia dróg oddechowych retrolingwistycznych.,4,10 jest wskazany w leczeniu ciężkiej lub opornej na leczenie OSA u pacjentów, którzy nie tolerują lub nie chcą stosować CPAP, u których nie powiodło się wcześniejsze leczenie chirurgiczne lub u których występuje znaczny niedobór szczękowo-żuchwowy.4,10 chociaż MMA ma jeden z najwyższych wskaźników skuteczności (87%) ze wszystkich opcji chirurgicznych, należy go brać pod uwagę tylko w skrajnych przypadkach, ponieważ może powodować dramatyczne zmiany w wyglądzie fizycznym.7 badania wykazały, że MMA utrzymuje sukces kliniczny, a 90% pacjentów utrzymuje korzyści terapeutyczne po 51 miesiącach.W jednym badaniu dotyczącym wyników zorientowanych na pacjenta wykazano, że 93.,3% pacjentów miało również poprawę jakości życia, w tym produktywności, wyników społecznych i poziomu aktywności fizycznej.20
hipoglikemiczna stymulacja nerwów
najnowszym leczeniem operacyjnym OSA jest hipoglikemiczna stymulacja nerwów, w której w ścianie klatki piersiowej wszczepiany jest generator impulsów. Generator ma Elektryczny przewód, który wykrywa skurcz przepony i jednocześnie wysyła impuls w dół drugi przewód, który aktywuje mięsień genioglossus przez nerw hipoglikemiczny., Ta stymulacja elektryczna powoduje skurcz struktur gardła podczas wysiłku wdechowego, zapobiegając w ten sposób zapadaniu się dróg oddechowych i utrzymując wentylację.21,22 wczesne wyniki są obiecujące, w tym poprawa AHI, nasycenia tlenem i wyników ESS po 3 i 6 miesiącach.Przedłużona obserwacja wykazała trwałą skuteczność u 74% pacjentów; punktacja AHI pozostawała znamiennie obniżona po 12 i 36 miesiącach.22,23 powikłania operacyjne i związane z urządzeniem dotyczą 2% pacjentów po operacji.,22
tracheostomia
tracheostomia jest jedyną prawdziwie leczniczą metodą leczenia OSA, ponieważ całkowicie omija górne drogi oddechowe, w tym wszelkie anatomiczne lub fizjologiczne przeszkody.4 Ta operacja jest inwazyjna i szpecąca, i może mieć psychospołeczny wpływ na życie pacjenta. Jednakże znacznie zmniejsza on wskaźnik AHI, stale poprawiając wyniki ESS, co prowadzi do zmniejszenia śmiertelności w porównaniu z nieleczonymi kohortami OSA.,Stała tracheostomia jest rozwiązaniem dla pacjentów chorobliwie otyłych z równoczesnym zespołem hipowentylacji otyłości, pacjentów ze znacznymi anomaliami twarzoczaszki oraz pacjentów z OSA, którzy nie wykonali innych zabiegów niechirurgicznych i chirurgicznych.
rola farmaceuty
farmaceuci, jako jeden z najbardziej dostępnych pracowników służby zdrowia, odgrywają ważną rolę w edukacji pacjentów, zarządzaniu lekami i zarządzaniu stanem chorobowym., Farmaceuci mogą zwiększyć świadomość OSA, sugerować badania przesiewowe u pacjentów z charakterystycznymi chorobami współistniejącymi (tabela 1) i promować przestrzeganie terapii CPAP. Poradnictwo farmaceuty dla pacjentów OSA obejmuje promowanie rzucania palenia, odchudzanie, ćwiczenia fizyczne, prawidłowe odżywianie, higienę snu i przestrzeganie leków lub terapii CPAP. Chociaż nie jest bezpośrednio zaangażowany w decyzję o kontynuowaniu terapii chirurgicznych dla OSA, farmaceuta może mieć znaczący wpływ na wyniki, pomagając pacjentom zrozumieć ich możliwości poza konwencjonalną terapią CPAP.,
wnioski
w przypadku rozważania leczenia OSA należy zastosować podejście stopniowe. Taki algorytm postępuje od samego CPAP do CPAP z urządzeniami doustnymi i / lub lekami, a ostatecznie do interwencji chirurgicznych. Ogólnie rzecz biorąc, chirurgiczna korekcja struktur w nosie, gardle, migdałkach i języku powinna być podejmowana przed bardziej inwazyjnymi procedurami, takimi jak MMA i hipoglikemiczna stymulacja nerwów. Tracheostomia powinna być opcją ostatniego rzutu u pacjentów z ciężką chorobą lub u pacjentów opornych na leczenie., Po zabiegu farmaceuci odgrywają ważną rolę w ocenie powikłań i korzyści terapeutycznych oraz w doradztwie na temat dalszego stosowania CPAP w oparciu o niskie wskaźniki wyleczenia w procedurach chirurgicznych. Badania snu pooperacyjnego powinny być przeprowadzane rozsądnie w celu oceny nawracającej choroby i ponownej oceny adekwatności ustawień terapii CPAP.4
1. Epstein LJ, Kristo D, Strollo PJ Jr, et al. Kliniczne wytyczne dotyczące oceny, postępowania i długoterminowej opieki nad obturacyjnym bezdechem sennym u dorosłych. J Clin Sleep Med. 2009;5:263-276.
2 . Mehra P, Wolford LM., Chirurgiczne leczenie obturacyjnego bezdechu sennego. Proc (Bayl Univ Med Cent). 2000;13:338-342.
3. Qaseem A, Dallas P, Owens DK, et al. Diagnostyka obturacyjnego bezdechu sennego u dorosłych: wytyczne praktyki klinicznej Amerykańskiego Kolegium Lekarzy. Anna Intern Med. 2014;161:210-220.
4. Won CH, Li KK, Guilleminault C. Leczenie chirurgiczne obturacyjnego bezdechu sennego: operacje górnych dróg oddechowych i szczękowo-żuchwowych. Proc Am Thorac Soc. 2008;5:193-199.
5. Qaseem A, Holty JE, Owens DK, et al., Leczenie obturacyjnego bezdechu sennego u dorosłych: wytyczne praktyki klinicznej Amerykańskiego Kolegium Lekarzy. Anna Intern Med. 2013;159:471-483.
6. Morgenthaler TI, Kapen S, Lee-Chiong T, et al. Parametry praktyki dla terapii medycznej obturacyjnego bezdechu sennego. Śpij. 2006;29:1031-1035.
7. Carvalho B, Hsia J, Capasso R. leczenie chirurgiczne obturacyjnego bezdechu sennego: przegląd. Neuroterapeutyki. 2012;9:710-716.
8. Wickwire EM, Lettieri CJ, Cairns AA, Collop NA. Maksymalizacja dodatniego ciśnienia w drogach oddechowych u dorosłych: podejście zdroworozsądkowe. Klatka piersiowa. 2013;144:680-693.
9., Au TH, Castillo SL, Morrow LE, Malesker MA. Obturacyjny bezdech senny i ciągłe dodatnie ciśnienie w drogach oddechowych: podkład dla farmaceutów. US Pharm. 2015;40(1):30-33.
10. Aurora RN, Casey KR, Kristo D i in. Ćwiczenie parametrów chirurgicznych modyfikacji górnych dróg oddechowych w przypadku obturacyjnego bezdechu sennego u dorosłych. Śpij. 2010;33:1408-1413.
11. Ishii L, Roxbury C, Godoy A, et al. Czy operacja nosa poprawia OSA u pacjentów z niedrożnością nosa i OSA? Metaanaliza. Otolaryngol Head Neck Surg. 2015; 153:326-333.
12. Camacho M, Riaz M, Capasso R, et al., The effect of Nosal surgery on continuous positive airway pressure device use and therapeutic treatment pressions: a systematic review and meta-analysis. Śpij. 2015;38:279-286.
13. Grymer LF, Illum P, Hilberg O. Septoplastyka i kompensacyjny przerost małżowiny usznej: badanie randomizowane oceniane za pomocą rhinometrii akustycznej. J Laryngol Otol. 1993;107:413-417.
14. Caples SM, Rowley JA, Prinsell JR, et al. Chirurgiczne modyfikacje górnych dróg oddechowych dla obturacyjnego bezdechu sennego u dorosłych: przegląd systematyczny i metaanaliza. Śpij. 2010;33:1396-1407.
15. Li HY, Li KK, Chen NH, Wang PC., Zmodyfikowana plastyka błony naczyniowej oka: Rozszerzony płat błony naczyniowej oka. Am J Otolaryngol. 2003;24:311-316.
16. Camacho M, Li D, Kawai m, et al. Tonsillektomia dla dorosłych obturacyjny bezdech senny: systematyczny przegląd i metaanaliza. Laryngoskop. 2016;126:2176-2186.
17. Murphey AW, Kandl JA, Nguyen SA, et al. Wpływ glossektomii na obturacyjny bezdech senny: przegląd systematyczny i metaanaliza. Otolaryngol Head Neck Surg. 2015; 153:334-342.
18. Miller SC, Nguyen SA, Gillespie MB i in., Transoral robotic base of tongue reduction for obturacyjny bezdech senny: a systematic review and meta-analysis. Laryngoskop. 2017;127:258-265.
19. Riley RW, Powell NB, Li KK, et al. Chirurgia i obturacyjny bezdech senny: długoterminowe wyniki kliniczne. Otolaryngol Head Neck Surg. 2000; 122:415-421.
20. Lye KW, Waite PD, Meara D, Wang D. Ocena jakości życia operacji zaawansowania szczękowo-żuchwowego w leczeniu obturacyjnego bezdechu sennego. J Oral Maxillofac Surg. 2008; 66: 968-972.
21 . Certal VF, Zaghi S, Riaz M, et al., Hipoglikemiczna stymulacja nerwów w leczeniu obturacyjnego bezdechu sennego: przegląd systematyczny i metaanaliza. Laryngoskop. 2015;125:1254-1264.
22 . Strollo PJ Jr, Soose RJ, Maurer JT, et al. Stymulacja górnych dróg oddechowych w przypadku obturacyjnego bezdechu sennego. N Engl J Med. 2014;370:139-149.
23 . Woodson BT, Soose RJ, Gillespie MB, et al. 3-letnie wyniki stymulacji nerwów czaszkowych w obturacyjnym bezdechu sennym: próba STAR. Otolaryngol Head Neck Surg. 2016; 154:181-188.
24 . Camacho M, Certal V, Brietzke SE, et al., Tracheostomia jako leczenie obturacyjnego bezdechu sennego u dorosłych: przegląd systematyczny i metaanaliza. Laryngoskop. 2014;124:803-811.
25 . Levring-Jäghagen e, Nilsson ME, Isberg A. utrzymująca się dysfagia po uvulopalatoplastyce wykonanej stalowym skalpelem. Laryngoskop. 1999;109:86-90.
26 . Woodson BT, Robinson S, Lim HJ. Postęp transpalatalny wyniki gardyngoplastyki w porównaniu z plastyką błony naczyniowej oka. Orolaryngol Head Neck Surg. 2005; 133:211-217.